ΟΞΕΙΑ ΠΑΓΚΡΕΑΤΙΤΙΔΑ (acute pancreatitis)
Οξεία παγκρεατίτιδα είναι η κατάσταση αυτή που παρουσιάζεται με κοιλιακό άλγος, και συνήθως συνοδεύεται από αυξημένες τιμές παγκρεατικών ενζύμων στον ορό ή/και τα ούρα, λόγω οξείας φλεγμονής του παγκρέατος. Κλινικά, η οξεία παγκρεατίτιδα χαρακτηρίζεται συνήθως από την οξεία εμφάνιση των συμπτωμάτων σε προηγουμένως υγιή ασθενή και με την εξαφάνιση αυτών καθώς η νόσος υποχωρεί.
Επίπτωση και ορισμός
Η επίπτωση της οξείας παγκρεατίτιδας στο Δυτικό κόσμο ποικίλλει από 4,8-24,2/100.000 ασθενείς. Αν και φαίνεται ότι ο υπολογισμός αυτός είναι μικρότερος, γιατί το 10% από τους ασθενείς με σοβαρή νόσο πεθαίνουν χωρίς διάγνωση. Η συχνότητα αυξάνεται με την ηλικία.
Από την αρχική περιγραφή του Fitz το 1889, η οξεία παγκρεατίτιδα περιλαμβάνει ένα ευρύ φάσμα παθολογοανατομικών αλλοιώσεων του παγκρέατος, που κυμαίνονται από απλό οίδημα του παρεγχύματος του οργάνου μέχρι βαριά προσβολή του με αιμορραγία και νέκρωση, καθώς και των πέριξ ιστών αλλά και απομακρυσμένων οργάνων.
Με τη σύνοδο της Atlanta το1992 για την ταξινόμηση της οξείας παγκρεατίτιδας και των επιπλοκών της, η νόσος ταξινομήθηκε σε 2 κλινικές οντότητες:
-
Η ήπια οξεία παγκρεατίτιδα(mild) που απαντάται στο 75-80% των ασθενών και στην οποία υπάρχει παρεγχυματικό διάμεσο οίδημα και απουσία ή πολύ μικρή δυσλειτουργία άλλων οργάνων, έχει δε μια γρήγορη και χωρίς ιδιαίτερες επιπλοκές πορεία.
-
Η σοβαρή οξεία παγκρεατίτιδα (severe), που απαντάται στη μειονότητα των ασθενών, χαρακτηρίζεται από την παρουσία παρεγχυματώδους νέκρωσης του οργάνου, νέκρωση του οπισθοπεριτοναϊκού λίπους, συστηματική και πολυοργανική ανεπάρκεια, μακρά πορεία της νόσου και πολλές φορές συνοδεύεται από θανατηφόρες επιπλοκές. Η μαζική παγκρεατική νέκρωση μπορεί να αφήσει ένα ουλοποιημένο πάγκρεας με συνέπεια στένωση στον παγκρεατικό πόρο με επακόλουθο χρονία παγκρεατίτιδα, διαβήτη και σύνδρομο δυσαπορρόφησης.
Αν και χρήσιμη στην κλινική πρακτική, αυτή η ταξινόμηση περιγράφει μόνο τις δύο άκρες ενός σύνθετου φάσματος της ασθένειας με πολλές ενδιάμεσες μορφές που χαρακτηρίζονται ως μορφές μετρίας βαρύτητας (moderate).
Οι κλινικές της εκδηλώσεις μπορεί να είναι ήπιες και παροδικές, μπορεί όμως να γίνουν και βαρύτατες με μεγάλη νοσηρότητα και θνητότητα. Περίπου 9 στους 10 ασθενείς με οξεία παγκρεατίτιδα παρουσιάζουν ελαφρά έως μετρίας βαρύτητας πορεία, ιώνται δε με συντηρητική αγωγή, ενώ 1 στους 10 εκδηλώνει βαρύτατη συμπτωματολογία και ενδεχομένως χρήζει χειρουργικής παρέμβασης με απογοητευτικά πολλές φορές αποτελέσματα.
Αιτιοπαθογένεια
Υπάρχουν πολλοί και ετερόκλητοι παράγοντες που ενοχοποιούνται για την πρόκληση οξείας παγκρεατίτιδας. Οι σύγχρονες απόψεις συγκλίνουν στο ότι όλοι αυτοί οι αιτιολογικοί παράγοντες προκαλούν την αλυσιδωτή αντίδραση γεγονότων που οδηγεί στην ανάπτυξη της νόσου (Εικόνα 1).
Εικόνα 1: Μηχανισμός οξείας παγκρεατίτιδας.
Όλοι αυτοί οι παράγοντες αλλά και τα κυκλοφορούντα στη συστηματική κυκλοφορία πρωτεολυτικά ένζυμα του παγκρέατος προκαλούν περαιτέρω βλάβη στο πάγκρεας και στους γύρω ιστούς από τη μια πλευρά, αλλά και συστηματικές διαταραχές από την άλλη, αυξάνοντας τη διαπερατότητα των τριχοειδών, προκαλώντας υποογκαιμία και υπόταση, βλάπτοντας άλλα όργανα όπως τους πνεύμονες και τους νεφρούς, ανεβάζοντας τη θερμοκρασία του σώματος κ.λ.π.. Οι συστηματικές αυτές διαταραχές που ακολουθούν, σε άλλοτε άλλο χρονικό διάστημα και με άλλοτε άλλη βαρύτητα, αποτελούν την όψιμη φάση των γεγονότων που χαρακτηρίζουν την οξεία παγκρεατίτιδα.
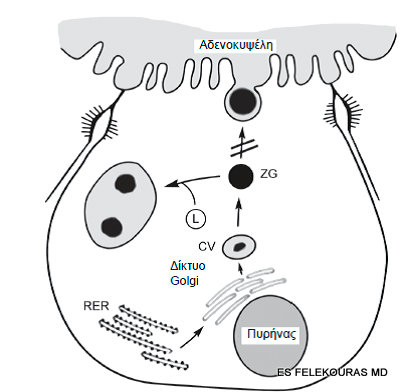
Εικόνα 2: Μηχανισμός οξείας παγκρεατίτιδας (co-localization hypothesis). Το αρχικό ερέθισμα που είναι η απόφραξη της έκκρισης παγκρεατικών υγρών στον πόρο από τα κύτταρα, οδηγεί τη συσσώρευση ζυμογόνων κοκκίων μέσα στα παγκρεατικά κύτταρα με συνέπεια τη συνένωση (fusion) αυτών με λυσοσώματα και τελικό αποτέλεσμα την ενεργοποίηση των πρωτεολυτικών ενζύμων και τον τραυματισμό και τελικά την καταστροφή του παγκρεατικού κύτταρου με αποτέλεσμα την έναρξη του καταρράκτη των γεγονότων της οξείας παγκρεατίτιδας (Β). L = λυσοσώματα, ZG = ζυμογόνο κοκκίο, CV = συμπυκνωμένο κενοτόπιο, RER = ενδοπλασματικό δίκτυο (rough).
Αιτιολογία
- Οι αιτιολογικοί παράγοντες της οξείας παγκρεατίτι-δας φαίνονται κατωτέρω
- Λιθίαση χοληφόρων (συμπεριλαμβανομένης της χολικής λάσπης και της μικρολιθίασης)
- Αλκοόλ
- Φάρμακα
- ERCP
- Υπερασβεστιαιμία
- Οικογενής Υπερλιπιδαιμία (Ι, IV, V)
- Απόφραξη του παγκρεατικού πόρου (νεοπλάσματα, pancreas divisum, ασκαρίδες)
- Απόφραξη του δωδεκαδακτύλου
- Τραύμα (εξωτερικός τραυματισμός, διεγχειρητικός τραυματισμός)
- Ισχαιμία (υπόταση, καρδιοαναπνευστική παράκαμψη, αγγειίτιδα, εμβολή)
- Λοιμώξεις (εντεροϊοί, ιός παρωτίτιδας κ.ά.*)
- Δήγμα σκορπιού
- Ιδιοπαθής
- Κληρονομική
- Αυτοάνοση
- Υποθρεψία
- Εγκυμοσύνη
*Iοί coxsackie, HBV, CMV, VZ, HS (ιός απλού έρπητος), Epstein-Barr (EBV), HAV. Διάφορα εμβόλια με εξασθενημένους ιούς, διάφορα μικρόβια (Mycoplasma, Legionella, Leptospira, Salmonella, φυματίωση και βρουκέλλωση), μύκητες (Aspergillus και Candida albicans).
Οι μηχανισμοί με τους οποίους οι παράγοντες αυτοί πυροδοτούν την αλυσιδωτή αντίδραση που αναφέρθηκε προηγουμένως αποτελούν το αντικείμενο εκτενούς έρευνας και σημαντικών διαφωνιών. Οι θεωρίες που έχουν διατυπωθεί είναι αρκετές, συχνά αντικρουόμενες μεταξύ τους, χωρίς κάποια να έχει τύχει απόλυτης αποδοχής. Αναφέρονται παρακάτω οι επικρατέστερες παθογενετικές απόψεις για τους πιο συχνά απαντώμενους αιτιοπαθογενετικούς παράγοντες της οξείας παγκρεατίτιδας.
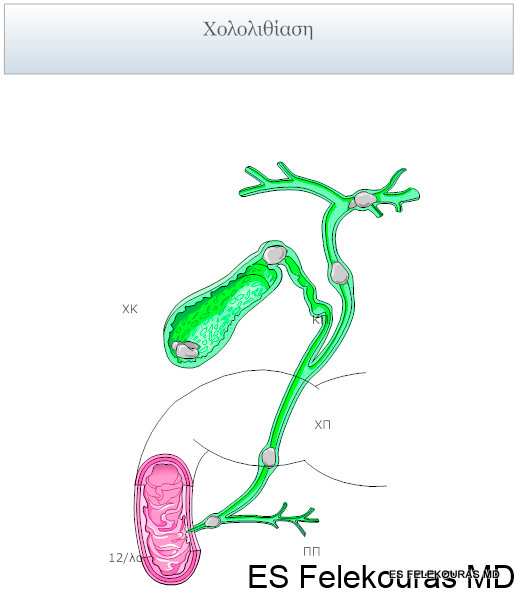
Λιθίαση χοληφόρων
Η λιθίαση των χοληφόρων αποτελεί τη συχνότερη αιτία οξείας παγκρεατίτιδας στην Ευρώπη, ενώ στην Αμερική ο αλκοολισμός εξακολουθεί να προηγείται. Οι δύο αυτές αιτίες είναι το 70-80% των περιπτώσεων οξείας παγκρεατίτιδας. Παρόλα αυτά, η συχνότητα της συνύπαρξης χολολιθίασης και οξείας παγκρεατίτιδας αυξάνει σταδιακά, κάτι που αποδίδεται εν μέρει στην αύξηση των διαγνωστικών τεχνικών, αλλά και στην πραγματική αύξηση της επίπτωσης της χολολιθίασης στο δυτικό κόσμο. Η νόσος είναι συχνότερη στις γυναίκες μετά την ηλικία των40 ετών. Η αιτιοπαθογένεια της νόσου είναι άγνωστη, αλλά δύο είναι οι επικρατέστερες θεωρίες που επιχειρούν να ερμηνεύσουν τον αιτιοπαθογενετικό μηχανισμό της λιθιασικής – όπως συχνά αναφέρεται – παγκρεατίτιδας. (εικόνα 3)
Παλινδρόµηση χολής
Το 1901, ο Opie (παθολογοανατόμος στο Johns Hopkins) παρατήρησε κατά τη νεκροψία ασθενούς που είχε πεθάνει από οξεία παγκρεατίτιδα την ύπαρξη ενσφηνωμένου λίθου στο φύμα του Vater. Υποστήριξε λοιπόν την άποψη ότι η απόφραξη αυτή προκαλεί παλινδρόμηση χολής από το χοληδόχο στον παγκρεατικό πόρο και ότι αυτό αρκεί για να προκαλέσει οξεία παγκρεατίτιδα. Στήριξε δε τη θεωρία του αυτή και πειραματικά, προκαλώντας οξεία παγκρεατίτιδα σε σκυλιά, με την έγχυση χολής μέσα στον παγκρεατικό πόρο. Πολλοί ερευνητές στη συνέχεια υποστήριξαν τη θεωρία του Opie αλλά και πολλοί διαφώνησαν στηριζόμενοι κυρίως στο γεγονός ότι μελέτες σε μεγάλες σειρές νεκροτομικού υλικού δεν κατέδειξαν την παρουσία ενσφηνωμένων λίθων, σε άτομα που πέθαναν από οξεία παγκρεατίτιδα, σε τέτοια ποσοστά που να αποδεικνύουν στατιστικά αιτιολογική συσχέτιση. Σύμφωνα λοιπόν με τη θεωρία αυτή, η ενσφήνωση λίθου στο φύμα του Vater προκαλεί αύξηση της ενδοαυλικής πίεσης στον παγκρεατικό πόρο και πρόκληση οξείας παγκρεατίτιδας από παλινδρόμηση χολής (Opie «common channel theory»).
Απόφραξη
Ο Opie σε μια δεύτερη δημοσίευση βασισμένη σε μια άλλη μεταγενέστερη νεκροψία υποστήριξε ότι οξεία παγκρεατίτιδα μπορεί να προκληθεί ακόμα και όταν ένας χολόλιθος ή το οίδημα και η φλεγμονή που δημιουργούνται όταν αυτός διέλθει από τη θηλή, οδηγούν σε συνθήκες απόφραξης του παγκρεατικού πόρου ακόμα και χωρίς να συνυπάρχει παλινδρόμηση χολής. Όμως η εξέλιξη της θεωρίας αυτής υποστηρίζει ότι η διέλευση λίθου από το φύμα του Vater προς το δωδεκαδάκτυλο προκαλεί ανεπάρκεια του σφιγκτήρα του Oddi, κάτι που οδηγεί σε παλινδρόμηση δωδεκαδακτυλικού περιεχομένου στον παγκρεατικό πόρο με αποτέλεσμα την πρόκληση οξείας παγκρεατίτιδας. Η πιο γνωστή μελέτη που υποστηρίζει το μηχανισμό αυτό αναφέρει την ύπαρξη χολολίθων στα κόπρανα ασθενών με λιθιασική οξεία παγκρεατίτιδα σε ποσοστό 94%, ενώ το αντίστοιχο ποσοστό σε ασθενείς με λιθίαση των χοληφόρων χωρίς όμως προσβολή οξείας παγκρεατίτιδας ήταν 8%.
Ο αντίλογος στις παραπάνω θεωρίες στηρίζεται αφενός στο γεγονός ότι στα άτομα που δεν υπάρχει κοινή εκβολή παγκρεατικού και χοληφόρου πόρου δεν παρατηρείται μικρότερη επίπτωση οξείας παγκρεατίτιδας και αφετέρου στο ότι σε άτομα με κατάργηση του σφιγκτήρα του Oddi λόγω σφιγκτηροτομής δεν παρατηρείται αυξημένη επίπτωση της νόσου, που λόγω μεγαλύτερης παλινδρόμησης χολής ίσως θα έπρεπε σύμφωνα με τις θεωρίες που αναφέραμε πιο πάνω.
Σήμερα οι περισσότεροι συμφωνούν ότι ο αιτιοπαθογενετικός μηχανισμός της οξείας λιθιασικής πα-γκρεατίτιδας είναι η παροδική απόφραξη του παγκρε-ατικού πόρου, με συνέπεια αύξηση της πίεσης εντός αυτού με ή χωρίς παλινδρόμηση χολής που οδηγεί στην οξεία παγκρεατίτιδα. Πειράματα δεικνύουν ότι η σοβαρότητα της νόσου δεν αλλάζει με την παλινδρόμηση χολής εντός του παγκρεατικού πόρου. Οι συνήθεις ανατομικές συνθήκες που προδιαθέτουν στη γένεση της λιθιασικής οξείας παγκρεατίτιδας αναφέρονται στην Εικόνα 4.
Εικόνα 4: Οι ανατομικές και φυσιολογικές συνθήκες που προδιαθέτουν για οξεία λιθιασική παγκρεατίτιδα.
Κατανάλωση αλκοόλ
Η κατανάλωση οινοπνεύματος είναι υπεύθυνη για τουλάχιστον στο 30% των περιπτώσεων οξείας παγκρεατίτιδας. Όσον αφορά την ποσότητα οινοπνεύματος που χρειάζεται να καταναλωθεί για την πρόκληση οξείας παγκρεατίτιδας έχουν διατυπωθεί διάφορες απόψεις. Οι περισσότεροι συγγραφείς συμφωνούν ότι απαιτείται κατανάλωση τουλάχιστον 80 gr/24 ώρες για ένα διάστημα από 5-15 έτη πριν την πρώτη προσβολή, ενώ άλλοι υποστηρίζουν ότι μεγάλη κατανάλωση οινοπνεύματος αρκεί και με την πρώτη ακόμα φορά να προκαλέσει οξεία παγκρεατίτιδα. Η νόσος είναι πιο συχνή στους άνδρες ηλικίας περίπου 40 ετών από ότι στις γυναίκες. Η κλασική γνώση είναι ότι το οινόπνευμα προκαλεί χρόνια παγκρεατίτιδα και ότι αλκοολικοί ασθενείς με κλινικά οξεία παγκρεατίτιδα έχουν και χρόνια νόσο. Εντούτοις, μερικοί ασθενείς με οξεία νόσο από αλκοόλ δεν προχωρούν σε χρόνια μορφή, ακόμη και με τη συνεχή κατάχρηση οινοπνεύματος.
Η αιτιολογική συσχέτιση του οινοπνεύματος με τη νόσο ήταν γνωστή από τη δεκαετία του 1930, ο ακριβής όμως μηχανισμός δεν έχει ακόμα αποδειχθεί. Πολλές είναι οι θεωρίες που επιχειρούν να ερμηνεύσουν τον τρόπο πρόκλησης βλάβης στο πάγκρεας από την κατανάλωση αιθυλικής αλκοόλης αλλά δεν αποτελούν αντικείμενο αυτής της παρουσίασης
Φαρμακευτική οξεία παγκρεατίτιδα
Τα κυριότερα φάρμακα που ενοχοποιούνται για την πρόκληση οξείας παγκρεατίτιδας φαίνονται στην εικόνα 5.
Εικόνα 5: Φάρμακα που σχετίζονται με την πρόκληση οξείας παγκρεατίτιδας.
Οι αιτιοπαθογενετικοί μηχανισμοί της φαρμακευτικής παγκρεατίτιδας δεν έχουν απολύτως διευκρινιστεί. Η άμεση τοξικότητα των φαρμάκων στο αδενοκυψελιδικό κύτταρο θεωρείται από τους περισσότερους ο πιθανότερος τρόπος πρόκλησης της νόσου.
Οξεία παγκρεατίτιδα μετά από ERCP
Οι πιο συχνές επιπλοκές μετά ERCP είναι πρώτα η οξεία παγκρεατίτιδα και εν συνεχεία η αιμορραγία, οι λοιμώξεις (π.χ. χολαγγειίτιδα) και η διάτρηση του δω-δεκαδακτύλου. Αν και η παροδική αύξηση των παγκρεατικών ενζύμων στον ορό είναι εξαιρετικά συχνή, δεν αποτελεί απαραιτήτως παγκρεατίτιδα. Ο ορισμός αυτής της οξείας παγκρεατίτιδας μετά ERCP είναι ο ακόλουθος: νέο ή επιδεινούμενο κοιλιακό άλγος με αμυλάση ορού που είναι 3 ή περισσότερε ς φορές άνωτωνφυσιολογικώνορίωνεντόςτων24 ωρών μετά από την ERCP και που απαιτεί τουλάχιστον 2 ημέρες παραμονής εντός του νοσοκομείου. Η νόσος έχει συ-χνότητα μεταξύ 1-7%.
Υπάρχουν διάφορες καταστάσεις υπάρχουν στις οποίες το ποσοστό της παγκρεατίτιδας μετά ERCP μπορεί να είναι σημαντικά μεγαλύτερο, και σε αυτές θα πρέπει να είμαστε πολύ σκεπτικοί στην απόφαση να παραγγείλουμε ή να κάνουμε την εξέταση και φυσικά να ενημερώσουμε αναλόγως τον ασθενή.
Έτσι οι κυριότεροι παράγοντες κινδύνου για την οξεία παγκρεατίτιδα μετά ERCP είναι:
- Προηγούμενο ιστορικό οξείας παγκρεατίτιδας μετά ERCP
- Έλλειψη διάτασης χοληφόρων
- Φυσιολογική χολερυθρίνη
- Μικρή ηλικία
- Θηλυκό γένος
- Υποψία δυσλειτουργίας του σφιγκτήρας του Oddi
Η προσεκτική επιλογή ασθενών για ERCP είναι πι-θανώς η σημαντικότερη μέθοδος για να αποφευχθεί η νόσος, λαμβάνοντας υπόψη την ύπαρξη άλλων μορφών απεικόνισης για τη διάγνωση της χοληδοχολιθίασης και της κακοήθειας του παγκρέατος. Γενικά, οι εναλλακτι-κές της ERCP λύσεις πρέπει να εξεταστούν, όταν οι πολλαπλοί παράγοντες κινδύνου είναι παρόντες και η πιθανότητα της θεραπευτικής επέμβασης είναι χαμηλή, με άλλα λόγια δηλαδή πρέπει να γίνει κατανοητό ότι η ERCP δεν είναι διαγνωστική εξέταση αλλά κυρίως θεραπευτική. Επιπλέον, περίπου 1 στα 5 επεισόδια παγκρεατίτιδας θα είναι σοβαρό (δηλαδή απαιτεί πα-ραμονή εντός του νοσοκομείου περισσότερο από 10 ημέρες) με συνέπεια την ανάπτυξη παγκρεατικής νέ-κρωσης, ψευδοκύστης ή το σχηματισμό αποστήματος, που απαιτεί χειρουργική ή διαδερμική θεραπεία και αρκετές φορές επιφέρει το θάνατο.
Σε αυτές τις περιπτώσεις η διαγνωστική μας μεθοδολογία πρέπει να κατευθυνθεί στις εναλλακτικές μορφές απεικόνισης όπως η MRCP ή/και το EUS η και σε λίγα χρόνια ίσως στην πιο πρόσφατη εικονική χολαγγειοσκόπιση (Virtual Cholangioscopy). Η ERCP θα πρέπει να γίνει σε εκείνους τους ασθενείς με την υψηλή πιθανότητα της θεραπευτικής επέμβασης, είτε βασισμένης στα κλινικά κριτήρια(διάταση χοληφόρων, σήψη, ίκτερος) είτε στα ευρήματα των άλλων μορφών απεικόνισης. Έτσι η αποτελεσματικότερη μέθοδος για την αποφυγή της νόσου είναι η αποφυγή των περιττών ERCPs.
Αν και διάφορες φαρμακολογικές μέθοδοι για τη πρόληψη της συχνότητας και της βαρύτητας της νόσου έχουν προταθεί(σωματοστατίνη, octreotide, νιφεπιδίνη, glyceryl trinitrate (AKA nitroglycerin), gabexate, αλλοπουρινόλη, IL-10) τυχαιοποιημένες μελέτες δεν έχουν αποδείξει τη χρησιμότητα των φαρμάκων στην κλινική πράξη. Μια πρόσφατη μελέτη πρότεινε ότι η ηπαρίνη μπορεί να είναι ευεργετική, εντούτοις αυτό δεν έχει επιβεβαιωθεί σε τυχαιοποιημένες μελέτες.
Τεχνικοί παράγοντες όπως η τεχνική της σφιγκτηροπλαστικής, η μανομετρία ή όχι του σφιγκτήρα του Oddi, η τοποθέτηση ή όχι ενδοπρόθεσης στον παγκρεατικό ή χοληδόχο πόρο, το είδος της διαθερμίας (μονοπολική ή διπολική) δεν έχουν αποδειχθεί ότι έχουν ιδιαίτερο ρόλο στην παθογένεια της οξείας παγκρεατίτιδας μετά ERCP.
Υπερασβεστιαιμία
Το ασβέστιο έχει βρεθεί ότι επιταχύνει τη μετατροπή του θρυψινογόνου σε θρυψίνη και με βάση αυτό θεωρείται ότι μπορεί να προκαλέσει αυτοπεψία του οργάνου. Αυξημένη συγκέντρωση ιόντων ασβεστίου στον όρο(π.χ. υπερπαραθυρεοειδισμός) ή στο παγκρεατικό υγρό εξάλλου ευνοούν τη δημιουργία λίθων εντός του παγκρεατικού πόρου, με αποτέλεσμα αύξηση της ενδοαυλικής πίεσης και πρόκληση παγκρεατίτιδας. Η παραθυροειδεκτομή θεραπεύει την υπερασβεστιαιμία του υπερπαραθυρεοειδισμού.
Οικογενής παγκρεατίτιδα
Η οικογενής παγκρεατίτιδα αποτελεί μία σπάνια κληρονομική πάθηση που χαρακτηρίζεται από επα-νειλημμένα επεισόδια οξείας παγκρεατίτιδας σε νεαρή ηλικία και εξέλιξη σε χρόνια παγκρεατίτιδα. Μεταβιβάζεται κατά τον αυτοσωμικό επικρατούντα χαρακτήρα και παρουσιάζει διεισδυτικότητα που αγγίζει το 80%. Η πρώτη κλινική περιγραφή της έγινε το 1952 ενώ έκτοτε οι πρόοδοι στη μοριακή βιολογία οδήγησαν στην αποκάλυψη του γενετικού μηχανισμού της. Συγκεκριμένα στις οικογένειες με κληρονομική παγκρεατίτιδα έχουν ανευρεθεί δύο διαφορετικές μεταλλάξεις στο υπεύθυνο για τη σύνθεση του θρυψινογόνου γονίδιο (το οποίο βρίσκεται στη θέση 35 του μακρού σκέλους του χρω-μοσώματος 7, 7q35). Εκτός όμως από την αποδεδειγμένη αύξηση της επίπτωσης παγκρεατίτιδας στις οικογένειες με τον παραπάνω γονότυπο, κλινικές παρατηρήσεις καταδεικνύουν και αυξημένο κίνδυνο εμφάνισης καρκίνου του παγκρέατος στις ομάδες αυτές. Για την απόδειξη όμως μιας τέτοιας υπόθεσης απαιτούνται περαιτέρω μελέτες.
Απόφραξη
Κάθε φύσεως απόφραξη του παγκρεατικού πόρου μπορεί να προκαλέσει παγκρεατίτιδα. Έτσι, δωδεκαδακτυλικά έλκη, δωδεκαδακτυλική νόσος του Crohn και περιληκυθικά νεοπλάσματα και εκκολπώματα μπορούν να προκαλέσουν παγκρεατίτιδα. Παγκρεατίτιδα μπορεί επίσης να είναι αποτέλεσμα αμβλέος παγκρεατικού τραύματος (έμπροσθεν της σπονδυλικής στήλης) λόγω ρήξης ή στένωσης του παγκρεατικού πόρου ή αποτέλεσμα απόφραξης λόγω νεοπλάσματος. Οι περισσότεροι ασθενείς με παγκρεατίτιδα λόγω απόφραξης έχουν χρονία παρά οξεία παγκρεατίτιδα και αυτή αφορά το αποφραγμένο τμήμα του παγκρέατος, με συνέπεια η χειρουργική εξαίρεση του τμήματος αυτού να είναι θερα-πευτική. Παράσιτα, όπως Ascaris και Clonorchis, μπορεί επίσης να προκαλέσουν παγκρεατίτιδα με απόφραξη του παγκρεατικού πόρου. Διαχωρισμένο πάγκρεας (Pancreas divisum) όπως έχουμε αναφέρει ήδη, είναι πιθανόν άλλη αιτία αποφρακτικής παγκρεατίτιδας, διότι θεωρητικά η αποχέτευση του παγκρεατικού χυμού του μεγαλυτέρου τμήματος του αδένα γίνεται από το μικρό τρήμα της ελάσσονος θηλής. Οι περισσότεροι όμως θεωρούν ότι το διαχωρισμένο πάγκρεας, που εμφανίζεται σε κατά προσέγγιση 10% του πληθυσμού, είναι σπάνια αιτία παγκρεατίτιδας.
Άλλες διάφορες αιτίες οξείας παγκρεατίτιδας
Οξεία παγκρεατίτιδα μπορεί να προέλθει από παγκρεατικό τραύμα ακόμη και χωρίς σημαντική ρήξη ή στένωση των παγκρεατικών πόρων. Σε αυτές τις περιπτώσεις, η φλεγμονώδης διαδικασία συσχετίζεται συνήθως με την κάκωση ή τραύμα του αδένα και ενδε-χομένως τη ρήξη μικρών παγκρεατικών πόρων. Οξεία παγκρεατίτιδα μπορεί να εμφανιστεί κατά τη διάρκεια της μετεγχειρητικής περιόδου στους ασθενείς που υποβάλλονται σε επεμβάσεις στο ή κοντά στο πάγκρεας ή σε επεμβάσεις που συνδέονται με ισχαιμία (εξωσωμα-τική κυκλοφορία σε επεμβάσεις στεφανιαίου by-pass, καρδιακής, νεφρικής και ηπατικής μεταμόσχευσης). Η μετεγχειρητική παγκρεατίτιδα έχει τη μεγαλύτερη θνητότητα από όλες τις άλλες αιτίες παγκρεατίτιδας. Η συχνότητά της μετά από τη μεταμόσχευση ήπατος είναι 6%, με θνητότητα 33%. Άλλος αιτιολογικός παράγοντας ιδιαίτερα σοβαρής οξείας παγκρεατίτιδας είναι η υπερλιπιδαιμία (τύποι I, IV ή V). Θεωρείται ότι ρόλο παίζει η υπερχυλομικροναιμία, που παρεμβαίνει είτε στη μικροκυκλοφορία του παγκρέατος είτε συμβάλλει στην απελευθέρωση ελεύθερων λιπαρών οξέων στην παγκρεατική μικροκυκλοφορία. Ο έλεγχος της νόσου με δίαιτα ή φάρμακα (στατίνες) προλαμβάνει την παγκρεατίτιδα. Το δήγμα του σκορπιού μπορεί να προκαλέσει οξεία παγκρεατίτιδα, διότι η τοξίνη του είναι ισχυρό εκκριτογόνο της παγκρεατικής έκκρισης με αποτέλεσμα παγκρεατική βλάβη. Η δυσλειτουργία του σφιγκτήρα του Oddi (SOD) δεν είναι βέβαιο ότι προκαλεί παγκρεατί-τιδα, και με ποιο μηχανισμό. Η εγκυμοσύνη κάθε αυτή δεν είναι αιτία οξείας παγκρεατίτιδας, συνδέεται όμως με τη χολολιθίαση κατά την εγκυμοσύνη και τη λοχεία, την υπερλιπιδαιμία και την υπερασβεστιαιμία.
Ιδιοπαθής παγκρεατίτιδα
Κατά προσέγγιση το 10-15% των ασθενών με οξεία παγκρεατίτιδα δεν έχουν σαφή αιτιολογία. Μερικοί από αυτούς τους ασθενείς εμφανίζουν λάσπη ή μικροκρυστάλλους εντός της χοληδόχου κύστης, που δεν μπορεί να ανιχνευθεί με το υπερηχογράφημα, και τα περαιτέρω επεισόδια μπορούν να αποτραπούν είτε με χολοκυ-στεκτομή ή/και σφιγκτηρoτομή του Oddi με την ERCP. Άλλοι ασθενείς έχουν βρεθεί να έχουν δυσλειτουργία του σφιγκτήρα, μερικές φορές συνδεμένη με αυξημένες πιέσεις στους παγκρεατικούς πόρους, μπορούν δε να αντιμετωπιστούν αποτελεσματικά με σφιγκτηρoτομή του Oddi με την ERCP. Επομένως, η αιτιολογία της νόσου των ασθενών αυτών προέρχεται από τα χοληφόρα παρά από αληθή ιδιοπαθή παγκρεατίτιδα. Παραμένει, εντούτοις, μια σημαντική ομάδα ασθενών χωρίς την ευπροσδιόριστη αιτία για τη νόσο τους. Πρόσφατες μελέτες από διάφορες ανεξάρτητες ομάδες έχουν προτείνει ότι μερικοί από αυτούς τους ασθενείς μπορούν να εμφανίζουν υποκλινικές μεταλλάξεις του γονιδίου της κυστικής ίνωσης. Όμως οι ασθενείς αυτοί δεν παρουσιάζουν συμπυκνωμένη έκκριση παγκρεατικού υγρού, όπως συμβαίνει στην κυστική ίνωση, και η οξεία παγκρεατίτιδα σε αυτούς πιθανώς αναπτύσσεται σε μια άλλη βάση διαφορετική από αυτή της κυστικής ίνωσης που προκαλεί παγκρεατική ανεπάρκεια. Δεν πρέπει να ξεχνάμε ότι μετά από κάθε ανεξήγητο επεισόδιο οξείας παγκρεατίτιδας ο δείκτης υποψίας μας για καρκίνο του παγκρέατος πρέπει να είναι ιδιαίτερα αυξημένος.
Κλινική εικόνα
Η εκδήλωση ενός οξέος επεισοδίου οξείας ή και χρονίας παγκρεατίτιδας δεν διαφέρουν ιδιαίτερα. Στην πραγματικότητα, πολλοί περιγράφουν ασθενείς με χρόνια παγκρεατίτιδα που παρουσιάζουν οξέα συμπτώματα ως έχοντες οξεία παγκρεατίτιδα. Οι κλινικές εκδηλώσεις της οξείας παγκρεατίτιδας ποικίλλουν ανάλογα με τη βαρύτητα της προσβολής.
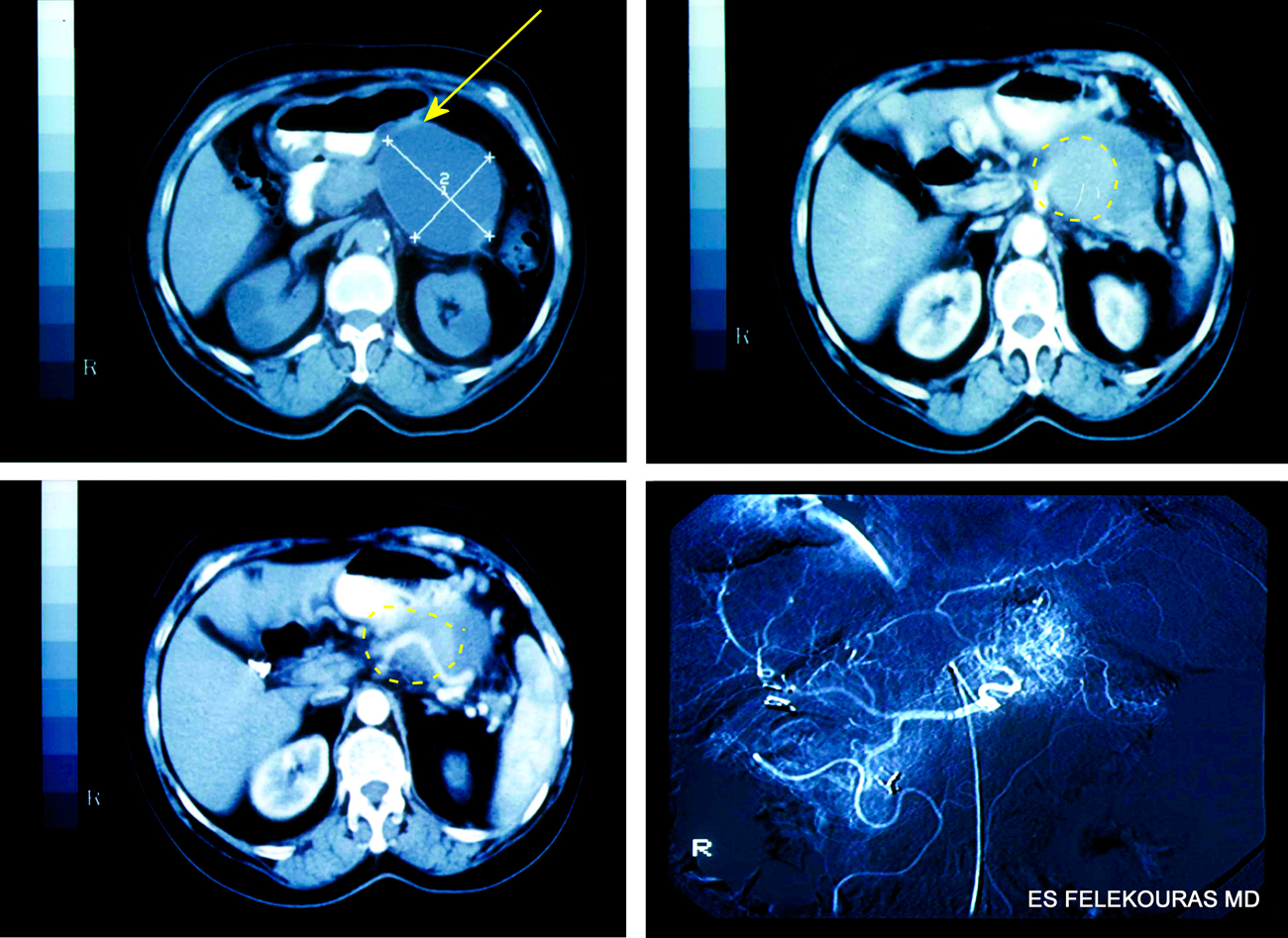
Το πιο συχνό σύμπτωμα είναι το κοιλιακό άλγος. Η εμφάνισή του είναι κατά κανόνα αιφνίδια και ακολουθεί συχνά ένα πλούσιο γεύμα (στις περιπτώσεις λιθιασικής παγκρεατίτιδας) ή μεγάλη κατανάλωση οινοπνευματωδών ποτών (στις περιπτώσεις αλκοολικής παγκρεατίτιδας). Το άλγος έχει διαξιφιστικό χαρακτήρα, φθάνει στη μέγιστη ένταση μέσα σε λίγα λεπτά, είναι συνεχές (σε αντίθεση με τα κωλικοειδή άλγη) και εντοπίζεται κυρίως στο επιγάστριο. Επεκτείνεται ζωστηροειδώς στο δεξιό και αριστερό υποχόνδριο ενώ μπορεί να αντανακλά στη ράχη, αντίστοιχα προς το ύψος της κατώτερης θωρακικής και ανώτερης οσφυϊκής περιοχής. Στις περιπτώσεις αυτές οι ασθενείς αισθάνονται ελαφρά βελτίωση, σκύβοντας προς τα εμπρός ή μετακινούνται μέχρι να βρουν μια πιο ανώδυνη θέση, διαφέρουν δε από τους ασθενείς με διάτρηση, που παραμένουν ακίνητοι γιατί κάθε κίνηση προκαλεί επίταση του άλγους. Το άλγος απουσιάζει στο 5-10% περιπτώσεων, αλλά μια ανώδυνη παρουσίαση της νόσου μπορεί να είναι ένα χαρακτηριστικό γνώρισμα σοβαρής και πολλές φορές μοιραίας νόσου. Σε αρκετές περιπτώσεις το άλγος της οξείας παγκρεατίτιδας συνοδεύεται από ναυτία και έμετο. Η ένταση και η σοβαρότητα των συνοδών αυτών συμπτωμάτων μπορεί να είναι μικρή, είναι δυνατόν όμως να είναι και τόσο έντονα ώστε να είναι ο βασικός λόγος που ο ασθενής αναζητά ιατρική βοήθεια. Η κλινική εξέταση αποκαλύπτει ασθενή με όψη πάσχοντος, μέτρια έως έντονη ταχυκαρδία και άλλοτε άλλου βαθμού ταχύπνοια. Ενδέχεται να υπάρχει πυρετική κίνηση που συνήθως δεν ξεπερνάει τους 38 με 38,5 0C. Η ακρόαση της κοιλίας μπορεί να αποκαλύψει ελαττωμένους εντερικούς ήχους, ενώ η ψηλάφησή της κατά κανόνα αποκαλύπτει (αναπηδώσα) ευαισθησία στο επιγάστριο, που μπορεί να επεκτείνεται και σε όλη την κοιλιακή χώρα, ενώ ο μετεωρισμός είναι σχετικά συχνό εύρημα. Σε σπάνιες περιπτώσεις αιμορραγικής παγκρεατίτιδας λόγω του ότι το αιμορραγικό υγρό επεκτείνεται από τον οπισθοπεριτοναϊκό χώρο στο προπεριτοναϊκό διάστημα της πρόσθιας κοιλιακής χώρας, έχουμε ως αποτέλεσμα την εμφάνιση εκχυμώσεων, με συνέπεια την εμφάνιση των σημείων Gray Turner (στην πλάγια κοιλιακή χώρα κυρίως αριστερά) και Cullen (περιομφαλικά) (Εικόνα 6).
Εικόνα 6: Τα σημεία Gray Turner (στη πλάγια κοιλιακή χώρα) (Α) και Cullen (περιομφαλικά) (Β) επί οξείας παγκρεατίτιδας
Στις βαριές περιπτώσεις, η κλινική εξέταση μπορεί να περιλαμβάνει εικόνα κυκλοφορικής καταπληξίας με υπόταση, εφίδρωση, ψυχρά άκρα, ολιγουρία και σύγχυση. Ίκτερος μπορεί να συνοδεύει τις κλινικές εκδηλώσεις της οξείας παγκρεατίτιδας, ως αποτέλεσμα λιθίασης του χοληδόχου πόρου ή πίεσης του χοληδόχου πόρου από το οιδηματώδες πάγκρεας.
Από τα παραπάνω αντιλαμβάνεται κανείς ότι η κλινική συμπτωματολογία της οξείας παγκρεατίτιδας παρουσιάζει ομοιότητες με πολλές άλλες οντότητες που προκαλούν εικόνα οξείας κοιλίας (χολοκυστίτιδα, διάτρηση κοίλου σπλάγχνου, οξεία μεσεντέριο ισχαιμία, ρήξη ανευρύσματος αορτής, έμφραγμα μυοκαρδίου κ.λπ.). Γι’ αυτό το λόγο θα πρέπει να την έχουμε στο νου κατά τη διαφορική διάγνωση, κάθε φορά που αντιμετωπίζουμε έναν ασθενή με οξύ κοιλιακό άλγος, ιδιαίτερα εάν έχει ιστορικό αλκοολισμού ή χολολιθίασης.
Διάγνωση
Εκτός από το ιστορικό και την κλινική εξέταση στη διάγνωση της οξείας παγκρεατίτιδας μας βοηθούν και μία σειρά εργαστηριακών και απεικονιστικών εξετάσεων.
Εργαστηριακές εξετάσεις
Η μέτρηση της αμυλάσης του ορού αποτελεί την πιο συνηθισμένη εργαστηριακή εξέταση που γίνεται για τη διάγνωση της οξείας παγκρεατίτιδας. Στις πε-ρισσότερες περιπτώσεις η τιμή της αμυλάσης αίματος αυξάνεται πάνω από το τριπλάσιο ή τετραπλάσιο της φυσιολογικής της τιμής, μέσα στο πρώτο 24ωρο από την έλευση της νόσου. Κατά κανόνα, η αύξηση αυτή υποχωρεί σταδιακά τις επόμενες ημέρες για να επανέλθει στα φυσιολογικά επίπεδα μέσα σε διάστημα περίπου μιας εβδομάδας. Σταθερά υψηλές ή σταδιακά αυξανόμενες τιμές αμυλάσης πέραν των 7 ημερών από την έναρξη της νόσου, σημαίνουν πιθανότατα συνεχιζόμενη καταστροφή του οργάνου ή ανάπτυξη τοπικών επιπλοκών.
Παρά την ευρύτατη χρήση της αμυλάσης ορού ως διαγνωστικού μέσου της οξείας παγκρεατίτιδας, θα πρέπει να τονιστεί ότι δεν αποτελεί την ιδανικότερη εξέταση, αλλά δεν υπάρχει και καλύτερος εργαστηριακός δείκτης στην καθ’ ημέρα κλινική πράξη. Κατ’ αρχάς η τιμή της δεν αντικατοπτρίζει τη βαρύτητα της νόσου. Δηλαδή, πολύ αυξημένες τιμές αμυλάσης ορού δεν σημαίνουν κατ’ ανάγκη βαριά προσβολή. Από την άλλη μεριά θα πρέπει να έχει κανείς πάντα στο νου, ότι στο 30% των περιπτώσεων αύξησης της αμυλάσης του ορού, αυτή είναι ψευδώς θετική. Οφείλεται δηλαδή σε άλλα αίτια και όχι σε οξεία παγκρεατίτιδα.
Από την άλλη πλευρά, στο 10% των περιπτώσεων οξείας παγκρεατίτιδας η τιμή της αμυλάσης ορού με-τράται φυσιολογική. Αυτό μπορεί να οφείλεται είτε στο ότι η υπεραμυλασαιμία ήταν πολύ σύντομη και υφέθει πριν την προσέλευση του ασθενούς στο νοσοκομείο, είτε στο ότι η προσβολή αφορά ένα πάγκρεας χρονίως πάσχον με αποτέλεσμα την αδυναμία παραγωγής αμυλάσης.
Για όλους τους παραπάνω λόγους πολλοί προτείνουν τη μέτρηση όχι της αμυλάσης ορού γενικά, αλλά ειδικά της παγκρεατικής αμυλάσης. Η μέτρηση όπως του P ισοενζύμου καταργεί την πιθανότητα ψευδώς θετικών μετρήσεων, όμως στην κλινική πράξη η μέτρηση αυτή δεν είναι ευχερής.
Η μέτρηση της αμυλάσης των ούρων αποτελεί έναν άλλο δείκτη διάγνωσης της οξείας παγκρεατίτιδας. Το πλεονέκτημά της συγκριτικά με τη μέτρηση της αμυλάσης ορού είναι ότι η αμυλάση των ούρων παραμένει αυξημένη για μεγαλύτερο διάστημα μετά την έναρξη της νόσου και έτσι μπορεί να ανιχνευθεί ακόμα και αν ο ασθενής αναζητήσει ιατρική βοήθεια σχετικώς καθυ-στερημένα. Από την άλλη μεριά όμως οι καταστάσεις που προκαλούν ψευδώς θετική αύξηση της αμυλάσης ορού, προκαλούν επίσης και αύξηση της αμυλάσης ούρων.
Η μακροαμυλασαιμία είναι μια μορφή υπεραμυλασαιμίας χωρίς παγκρεατίτιδα με συχνότητα 0,5% στον υγιή πληθυσμό. Εμφανίζεται όταν η αμυλάση συνδέεται σε μια ανώμαλη πρωτεΐνη που μοιάζει με τη λευκωματίνη. Λόγω του μεγάλου μεγέθους της, αυτή η πρωτεΐνη αποτρέπει την κανονική κάθαρση της αμυλάσης και, κατά συνέπεια, η μετρούμενη αμυλάση είναι υψηλή.
Η μέτρηση της αμυλάσης ούρων στην περίπτωση της μακροαμυλασαιμίας είναι φυσιολογική, λύνοντας το πρόβλημα όταν στη ΔΔ τίθεται η οξεία παγκρεατίτιδα.
Η αύξηση της λιπάσης ορού θεωρείται πιο αξιόπιστος δείκτης οξείας παγκρεατίτιδας από ότι η αμυλάση, μιας και το ένζυμο αυτό παράγεται μόνο στο πάγκρεας. Επιπλέον, τα αυξημένα επίπεδα λιπάσης παραμένουν για μεγαλύτερο χρονικό διάστημα μετά την οξεία προσβολή από ότι η υπεραμυλασαιμία. Παρόλα αυτά, η διάτρηση στομάχου, η οξεία χολοκυστίτιδα και η ισχαιμία του εντέρου μπορούν και αυτά να δώσουν αυξημένες τιμές λιπάσης ορού, η δε μέτρηση δεν είναι σε ευρεία καθημερινή χρήση. Ο μέτρηση και των δύο όμως ενζύμων (αμυλάσης λιπάσης) δεν αυξάνει τη διαγνωστική ακρίβεια.
Ο υπόλοιπος εργαστηριακός έλεγχος (γενική αίματος και βιοχημικές εξετάσεις) μπορεί να αποκαλύψει μη ειδικές και ως εκ τούτου μη διαγνωστικές διαταραχές.
Απεικονιστικές εξετάσεις
Στη διάγνωση της οξείας παγκρεατίτιδας βοηθούν επίσης μια σειρά απεικονιστικών εξετάσεων, ορισμέ-νες από τις οποίες μπορεί να παρουσιάζουν ειδικά για τη νόσο ευρήματα, άλλες δε απλώς να ενισχύουν τη διάγνωση αποκλείοντας διάφορες καταστάσεις που προκαλούν οξεία κοιλία.
Έτσι, η ακτινογραφία θώρακος μπορεί να είναι απολύτως φυσιολογική, είναι δυνατόν όμως και να παρουσιάζει ανάσπαση του αριστερού ημιδιαφράγματος, πλευριτική συλλογή αριστερά, ή ατελεκτασία. Κανένα από αυτά τα ευρήματα δεν είναι αποδεικτικό της οξείας παγκρεατίτιδας. Από την άλλη, μια φυσιολογική ακτινογραφία θώρακος ενώ δεν αποκλείει την οξεία παγκρεατίτιδα, ενδεχομένως να αποκλείει μία σειρά άλλων καταστάσεων που πρέπει να διαφοροδιαγνωσθούν, όπως η διάτρηση κοίλου σπλάγχνου (έλλειψη αέρα υποδιαφραγματικά) ή η πνευμονία.
Εικόνα 7: Α. Φυσιολογική α/α θώρακος. Β. Ακτινολογική εικόνα ARDS σε ασθενή με οξεία παγκρεατίτιδα.
Οι απλές ακτινογραφίες της κοιλίας δεν είναι ιδιαίτερα διαφωτιστικές παρά μόνον έμμεσα
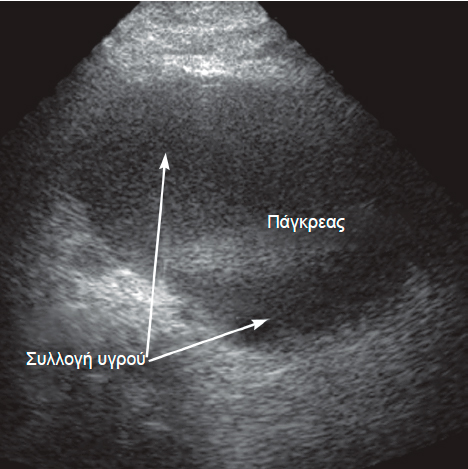
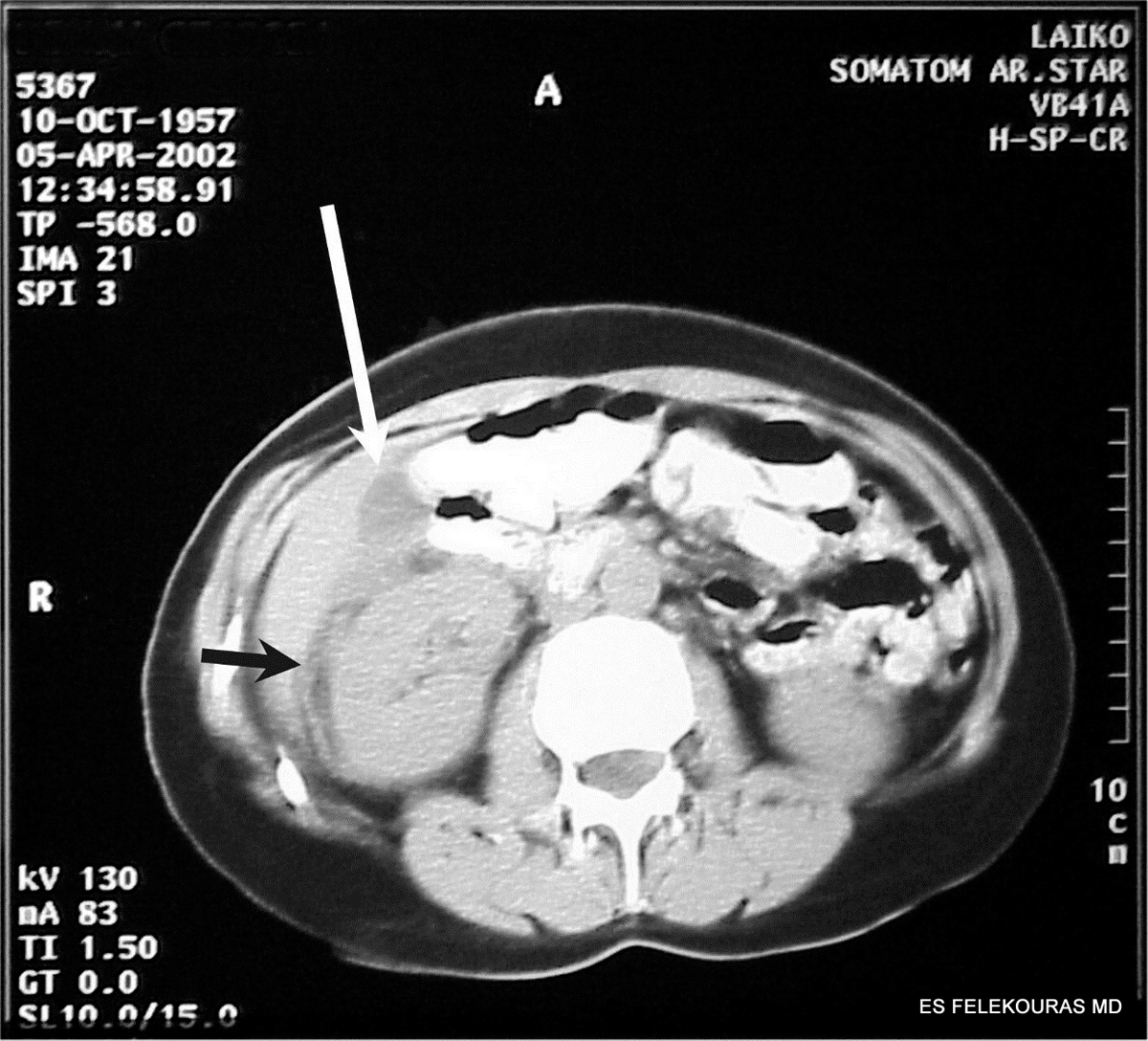
Ο υπερηχογραφικός(US) έλεγχος του παγκρέατος μόνο σε ένα ποσοστό 30-50% παρουσιάζει ευρή-ματα που είναι έντονα, ενδεικτικά της οξείας παγκρεα-τίτιδας. Αυτά συνίστανται στην παρουσία διογκωμένου παγκρέατος, στην ασαφοποίηση του περιγράμματός του, κυρίως δε στην ύπαρξη περιπαγκρεατικού υγρού (Εικόνα 8). Ο κυριότερος περιορισμός της διαγνωστι-κής αυτής μεθόδου είναι ότι συχνά λόγω της εκσεσημασμένης ύπαρξης αέρα στον αυλό του εντέρου δεν καθίσταται δυνατή η υπερηχογραφική προσπέλαση του οπισθοπεριτοναϊκού χώρου.
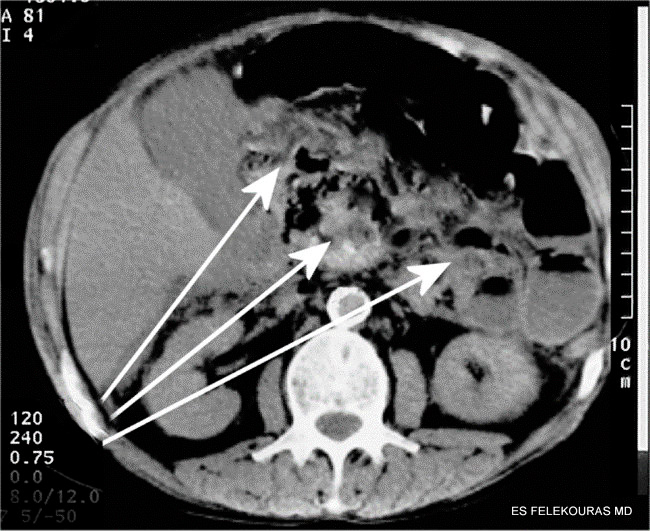
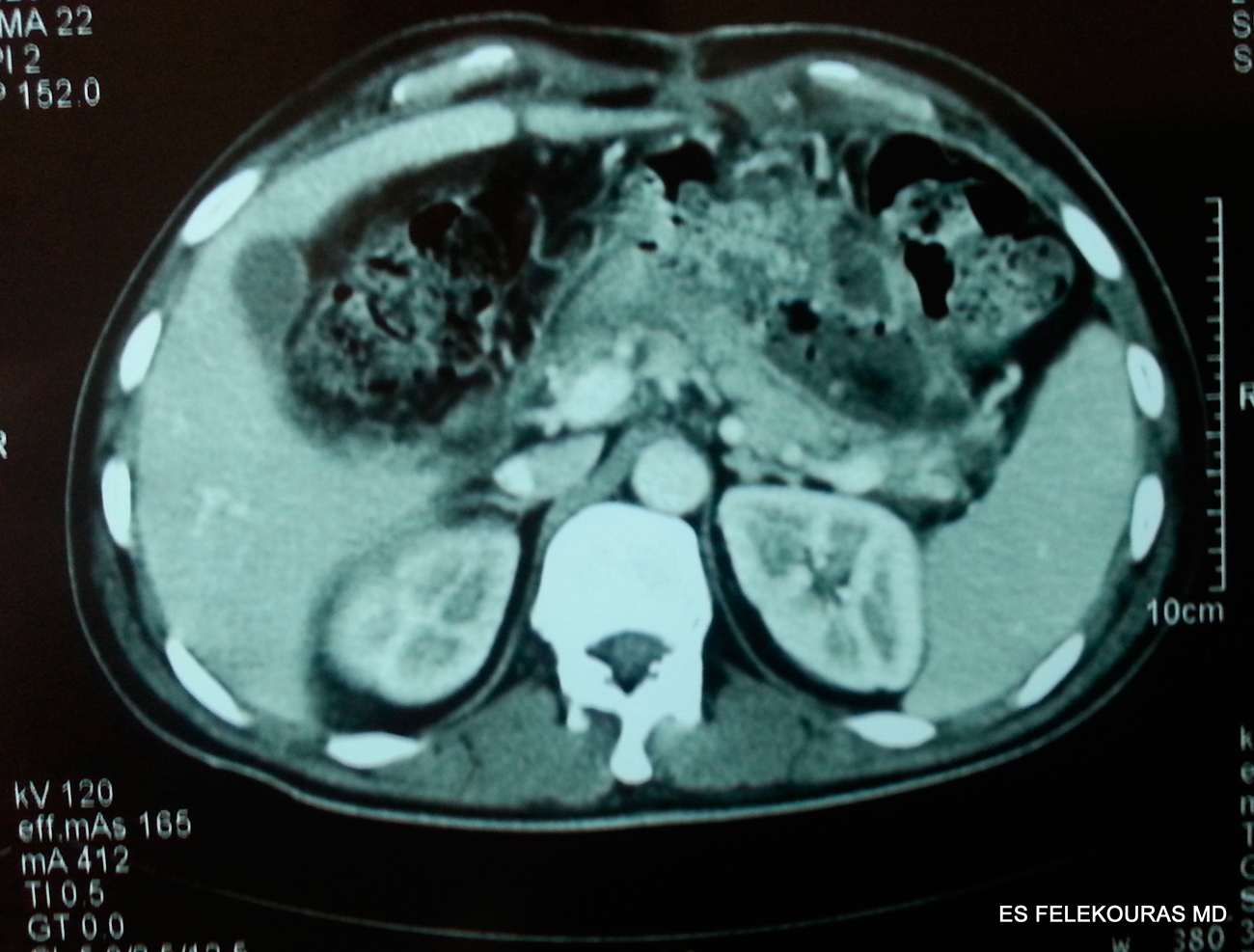
Η δυναμική αξονική τομογραφία της άνω κοιλίας (helical ή multidetector CT, MDCT είναι οι σύγχρονες εκδόσεις της μεθόδου) αποτελεί μία από τις ευρύτερα χρησιμοποιούμενες και πλέον ευαίσθητες απεικονιστι-κές μεθόδους για τη διάγνωση της οξείας παγκρεατί-τιδας, είναι δε η διαγνωστική εξέταση εκλογής για τη διάγνωση και παρακολούθηση της πορείας της νόσου. Η πραγματοποίησή της, με τη χορήγηση per os και ενδοφλέβιου σκιαγραφικού, απεικονίζει με μεγάλη ακρίβεια τη φλεγμονή του οργάνου (με τη μορφή διό-γκωσής του και ασαφοποίησης του περιπαγκρεατικού λίπους), αλλά και την ύπαρξη τοπικών επιπλοκών (ψευδοκύστεις, συλλογές υγρού, παγκρεατική νέκρωση) (Εικόνα 8). Για το λόγο αυτό, συνιστάται η διενέργεια αξονικής τομογραφίας κατά την εισαγωγή του ασθε-νούς για την επιβεβαίωση της διάγνωσης, ή αν είναι η διάγνωση βεβαία, 2 ή 3 ημέρες μετά για την πιθανή ανάδειξη νεκρώσεων, αλλά και αργότερα (συνήθως μετά τις 15 ημέρες) για τον έλεγχο της ανάπτυξης ή όχι τοπικών επιπλοκών (εφόσον βέβαια η κλινική εικόνα του αρρώστου προκαλεί υποψίες για κάτι τέτοιο). Η πρώιμη ΑΤ μπορεί επίσης να είναι ιδιαίτερα χρήσιμη, όταν είναι αμφίβολη η διάγνωση της παγκρεατίτιδας. Επιπλέον στην περίπτωση ανάπτυξης οργανωμένων περιπαγκρεατικών συλλογών, η παρακέντησή τους υπό τον έλεγχο της αξονικής τομογραφίας και η καλλιέργεια του υγρού, βοηθούν στη διάγνωση της ύπαρξης ή όχι επιμόλυνση ή σχηματισμού παγκρεατικών αποστημάτων.
Εικόνα 8: Άνω. Υπερηχοτομογραφική εικόνα περιπαγκρεατικής συλλογής υγρού επί οξείας παγκρεατίτιδας. Κάτω ΑΤ ασθενών, Α. με οιδηματώδη παγκρεατίτιδα σε ΑΤ χωρίς ενδοφλέβιο σκιαγραφικό, Β. με οιδηματώδη παγκρεατίτιδα σε ΑΤ χωρίς ενδοφλέβιο σκιαγραφικό που αποκαλύπτει και την ύπαρξη χοληδοχολιθίασης (*). Γ. Δυναμική ελικοειδής ΑΤ με ενδοφλέβιο σκιαγραφικό αποκαλύπτει νεκρωτική παγκρεατίτιδα.
Σήμερα οι ενδείξεις ΑΤ επί οξείας παγκρεατίτιδας είναι:
- Αποκλεισμός άλλων νόσων με την ίδια κλινική εικόνα
- Ανάδειξη τοπικών κυρίως επιπλοκών
- Σταδιοποίηση της σοβαρότητας της νόσου
Η μαγνητική τομογραφία (MRI κοιλίας), αποτελεί μια επίσης πολύ ευαίσθητη και ειδική εξέταση για τη διάγνωση της οξείας παγκρεατίτιδας αλλά και για την εκτίμηση της βαρύτητας της προσβολής, αποκαλύπτοντας την ύπαρξη και έκταση της φλεγμονής και της νέκρωσης του οργάνου, όμως δεν είναι καλύτερη της δυναμικής ΑΤ αλλά εναλλακτική της. Η διενέργειά της συνιστάται μόνον σε ασθενείς με ΧΝΑ για την αποφυγή της τοξικότητας των ιωδιούχων σκιαγραφικών, και σε ύπαρξη ψευδοκύστεων (διότι ανιχνεύει πιο εύκολα την επικοινωνία τους με τον παγκρεατικό πόρο με την MRCP, μπορεί δε να διακρίνει πιο εύκολα μια επιπλεγμένη ψευδοκύστη από μια μη επιπλεγμένη).
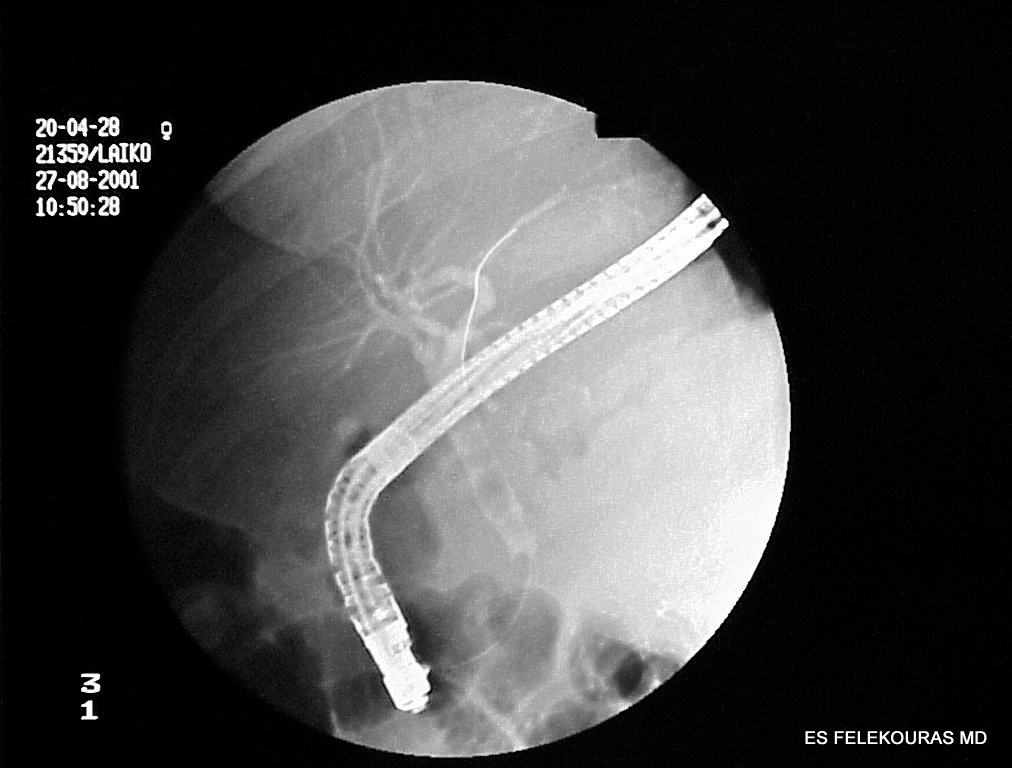
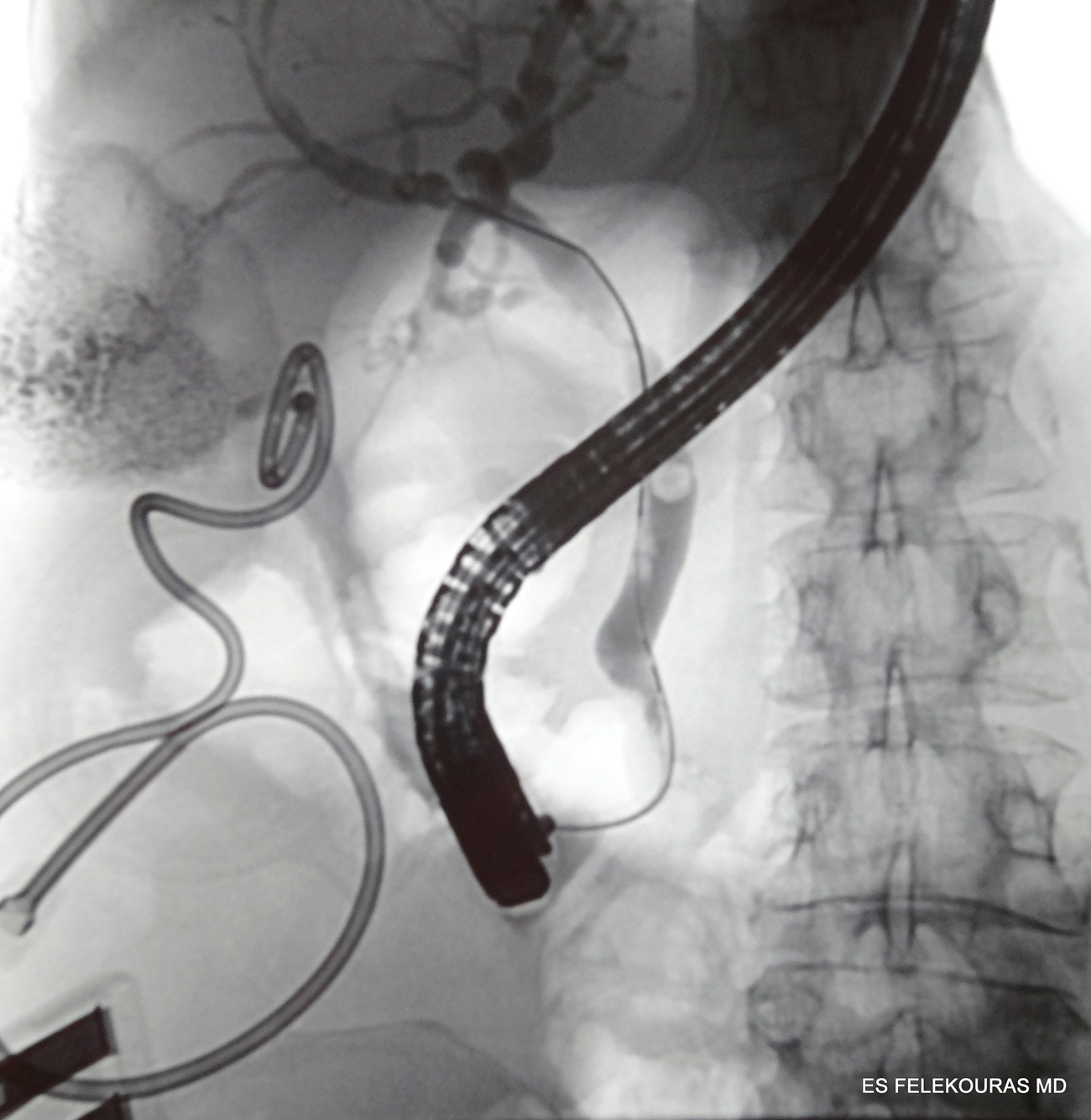
Η ERCP δεν έχει σήμερα θέση στη διάγνωση και τη θεραπεία της οξείας παγκρεατίτιδας εκτός από την αφαίρεση χολολίθων από το χοληδόχο πόρο, στη σο-βαρή οξεία λιθιασική παγκρεατίτιδα (Εικόνα 9) αν και ο ρόλος της συζητείται πιο αναλυτικά στην συνέχεια. Το ενδοσκοπικό υπερηχογράφημα (EUS) επίσης δεν είναι εξέταση ρουτίνας στην οξεία παγκρεατίτιδα αλλά μπορεί να χρησιμοποιηθεί πιθανόν στη διάγνωση της σοβαρής λιθιασικής παγκρεατίτιδας με ίκτερο (χολερυθρίνη >5 mg/dl) για να ανιχνεύσει τη χοληδοχολιθίαση αντί της ERCP, μιας και είναι πιο ευαίσθητο από άλλες εξετάσεις όπως το US και η ΑΤ.
Εικόνα 9: ERCP σε ασθενή με χοληδοχολιθίαση
Διαφορική διάγνωση
Η διαφορική διάγνωση της οξείας παγκρεατίτιδας περιλαμβάνει οποιαδήποτε οξεία νόσο που μπορεί να προκαλέσει επιγαστρικό άλγος, ευαισθησία, ναυτία και έμετο (Πίνακας 24.10). Η συνεκτίμηση των κλινικών ευρημάτων, των μετρήσεων αμυλάσης και/ή λιπάσης (που είναι πιο χαμηλές σε αυτές τις κατα-στάσεις) και της ΑΤ συνήθως θέτουν τη διάγνωση. Σε περίπτωση αμφιβολίας η ερευνητική λαπαροσκόπηση/λαπαροτομία έχει ένδειξη.
Η Διαφορική διάγνωση της οξείας παγκρεατίτιδας περιλαμβάνει:
- Ειλεός
- Χολοκυστίτιδα/χολαγγειίτιδα
- Μεσεντέριος ισχαιμία/νέκρωση
- Διάτρηση κοίλου σπλάγχνου
- Έμφραγμα μυοκαρδίου κατωτέρου τοιχώματος
- Διαχωριστικό ανεύρυσμα αορτής ή ραγέν ανεύρυσμα κοιλιακής αορτής
- Έκτοπος κύηση
Παθολογική φυσιολογία
Μπορεί κανείς να αντιληφθεί εύκολα τις κλινικές εκδηλώσεις και τις επιπλοκές της οξείας παγκρεατίτιδας εάν έχει κατανοήσει προηγουμένως τους παθοφυσιολογικούς μηχανισμούς που λαμβάνουν χώρα σε τοπικό και συστηματικό επίπεδο.
Η απελευθέρωση ενεργοποιημένων παγκρεατικών ενζύμων και κυτταροκινών στο παγκρεατικό παρέγχυμα προκαλεί βλάβες στο όργανο, που μπορεί να είναι από πολύ ήπιες έως πολύ σοβαρές και εκτεταμένες. Έτσι τα ενεργοποιημένα παγκρεατικά ένζυμα καταστρέφουν το αγγειακό ενδοθήλιο, το διάμεσο ιστό και τα λοβιώδη κύτταρα, με συνέπεια την αύξηση της αγγειακής διαπερατότητας. Έτσι το πάγκρεας μπορεί να εμφανίζεται απλώς οιδηματώδες και διογκωμένο, με σύσταση μαλθακή και χρώμα ροζ-φαιό. Η διάταση της νευροβριθούς κάψας του οργάνου που προκαλεί-ται από το οίδημά του είναι η βασική αιτία, κατά τους περισσότερους, του άλγους που χαρακτηρίζει τη νόσο. Γύρω του εμφανίζεται μικρή ποσότητα εξιδρωματικού υγρού, το οποίο απορροφάται με την αποδρομή της νόσου. Σε σοβαρότερες προσβολές όμως, τα ενεργοποιημένα πρωτεολυτικά ένζυμα μπορεί να διαβρώσουν τα πολύ μικρά αγγεία του αδένα, προκαλώντας άλλοτε άλλου βαθμού μικροαιμορραγία που επεκτείνεται γρήγορα σε ολόκληρο το παρέγχυμα. Αυτό το αγγειακό τραύμα οδηγεί σε τοπική ισχαιμία και επιδείνωση του παγκρεατικού τραύματος. Δεν είναι γνωστό αν η βλάβη ισχαιμίας-επαναιμάτωσης (ischemia-reperfusion injury) συμβαίνει στην οξεία παγκρεατίτιδα.
Σε ακόμα βαρύτερες περιπτώσεις οι φλεγμονώδεις παράγοντες προκαλούν πολλαπλά έμφρακτα στη μικροκυκλοφορία του παγκρέατος με αποτέλεσμα την ίσχαιμη νέκρωσή του (Εικόνα 10). Η νέκρωση εμφανίζεται σε άλλοτε άλλη έκταση του παγκρεατικού παρεγχύματος, το οποίο λαμβάνει χρώμα ανοικτό καφέ ή πράσινο. Ο νεκρωμένος αυτός ιστός αποτελεί ιδανικό υλικό ανάπτυξης μικροβίων (infected necrosis), με τελικό αποτέλεσμα τη δημιουργία σηπτικών ενδοκοιλιακών συλλογών(αποστήματα) συνήθως μετά από παρέλευση 4 εβδομάδων από την αρχή της οξείας παγκρεατίτιδας (Εικόνα 11).
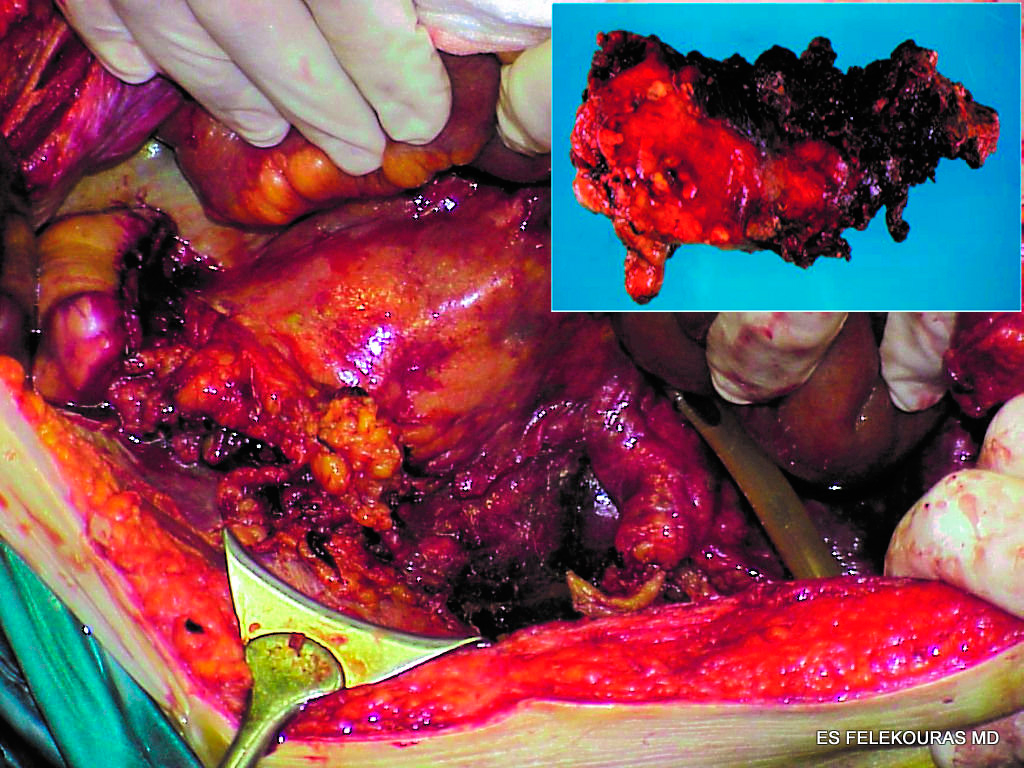
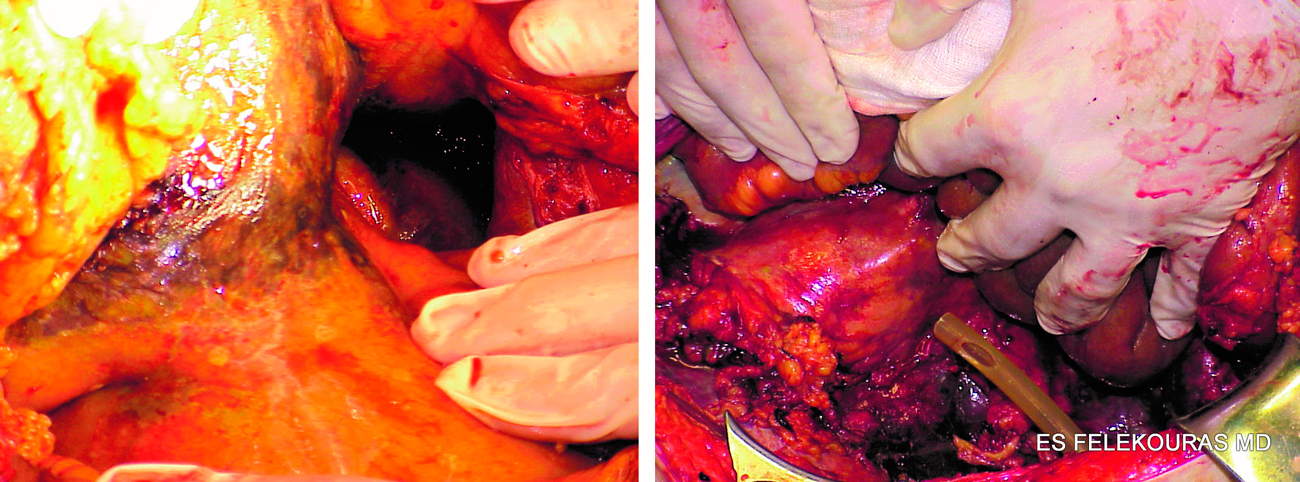
Εικόνα 10: Νεκρωτική παγκρεατίτιδα και εκτομή του νεκρωμένου παγκρέατος (necrosectomy).
Στο 50% των περιπτώσεων της οξείας παγκρεατίτιδας οι περιπαγκρεατικές συλλογές υγρού καταλαμβάνουν ικανή έκταση ώστε να είναι σαφώς διακριτές στην ΑΤ. Δεν περιβάλλονται από κάψα και απορροφώνται με την αποδρομή της νόσου, σε ένα διάστημα 10-15 ημερών από την έναρξή της, ονομάζονται δε οξείες συλλογές υγρού. Σε ποσοστό <5% των περιπτώσεων οξείας παγκρεατίτιδας και κυρίως στις βαριές και σχετιζόμενες με κατανάλωση αλκοόλ μορφές, οι περιπαγκρεατικές συλλογές υγρού περιχαρακώνονται από τους γύρω ιστούς με το σχηματισμό κάψας από συνδετικό και κοκκιώδη ιστό. Λόγω του ότι η κάψα αυτή δεν καλύπτεται από επιθήλιο θεωρείται ψευδής κάψα, οι δε συλλογές αυτές ονομάζονται ψευδοκύστεις παγκρέατος και για να τους δοθεί η ονομασία αυτή απαιτείται να παρέλθει χρόνος 4 εβδομάδων από την έναρξη του επεισοδίου, σύμφωνα με τη σύνοδο της Atlanta. Το υγρό των ψευδοκύστεων είναι πλούσιο σε αμυλάση, ενώ η φυσική τους ιστορία και οι επιπλοκές που μπορούν αυτές να προκαλέσουν ποικίλλουν.
Οι οξείες συλλογές υγρού, οι επιμολυνθείσες παγκρεατικές νεκρώσεις με σχηματισμό ή όχι αποστήμα-τος, η παγκρεατική και περιπαγκρεατική αιμορραγία και οι ψευδοκύστεις αποτελούν τις ονομαζόμενες από πολλούς συγγραφείς τοπικές επιπλοκές της οξείας παγκρεατίτιδας.
Τα υγρά που διαχέονται στον περιπαγκρεατικό χώρο κατά την οξεία φλεγμονή του παγκρέατος είναι πλούσια σε πρωτεολυτικά ένζυμα, κυτταροκίνες και αγγειοδραστικές αμίνες. Στις ήπιες περιπτώσεις τα υγρά αυτά επεκτείνονται σε μικρή έκταση γύρω από τον αδένα και δεν προκαλούν ουσιαστικές διαταρα-χές στη φυσιολογία του οργανισμού. Στις βαρύτερες όμως περιπτώσεις, η ποσότητα των υγρών αυτών είναι σημαντική και επεκτείνεται σε σημαντική έκταση στον οπισθοπεριτοναϊκό χώρο και την περιτοναϊκή κοιλότητα. Αυτό προκαλεί φλεγμονώδη περιτοναϊκή αντίδραση και νέκρωση (η οποία συμβάλλει σημαντικά στην επιδείνωση του κοιλιακού άλγους) με αύξηση της διαπερατότητας των τριχοειδών, και με αποτέλεσμα τη μεταφορά σημαντικών ποσοτήτων υγρών από τον ενδαγγειακό χώρο στην περιτοναϊκή κοιλότητα. Από την άλλη μεριά το πλούσιο λεμφαγγειακό δίκτυο του περιτοναίου απορροφά μεγάλο μέρος των φλεγμονωδών υγρών και τα μεταφέρει στη συστηματική κυκλοφορία. Η παρουσία ενεργοποιημένων πρωτεολυτικών ενζύμων, κυτταροκινών, αγγειοδραστικών αμινών και ενεργοποιημένων παραγόντων του συμπληρώματος στην κυκλοφορία προκαλεί την εμφάνιση σημαντικών συστηματικών εκδηλώσεων. Αυτές περιλαμβάνουν το σύνδρομο της συστηματικής φλεγμονώδους αντίδρα-σης (SIRS, systematic inflammatory response syndrome), που χαρακτηρίζεται από πυρετό, λευκοκυττάρωση, ταχυκαρδία, ταχύπνοια, μεταβολική οξέωση, και σε ακόμα βαρύτερες περιπτώσεις, κυκλοφορική κατα-πληξία (shock), αναπνευστική ανεπάρκεια, νεφρική ανεπάρκεια, έως και σύνδρομο έκπτωσης πολλαπλών οργάνων(multiple organ failure, MOF) και θάνατο. Ειδικότερα, το shock στην οξεία παγκρεατίτιδα μπορεί να εμφανιστεί στα αρχικά αλλά και στα προχωρημένα στάδια της νόσου.
Στην έναρξη της οξείας φλεγμονής η μεταφορά μεγάλων ποσοτήτων υγρών από τον ενδαγγειακό χώρο στην περιτοναϊκή κοιλότητα προκαλεί σημαντική μείωση του αγγειακού όγκου και υποογκαιμική καταπληξία. Εκτός από αυτό όμως, οι αγγειοδραστικές ουσίες της συστηματικής κυκλοφορίας μειώνουν σημαντικά τον τόνο των προτριχοειδικών σφιγκτήρων και αυξάνουν την διαπερατότητα των τριχοειδών με αποτέλεσμα τη μεταφορά σημαντικών ποσοτήτων υγρού από τον ενδαγγειακό στο διάμεσο χώρο, επιδεινώνοντας περαιτέρω την αιμοδυναμική κατάσταση του οργανισμού.
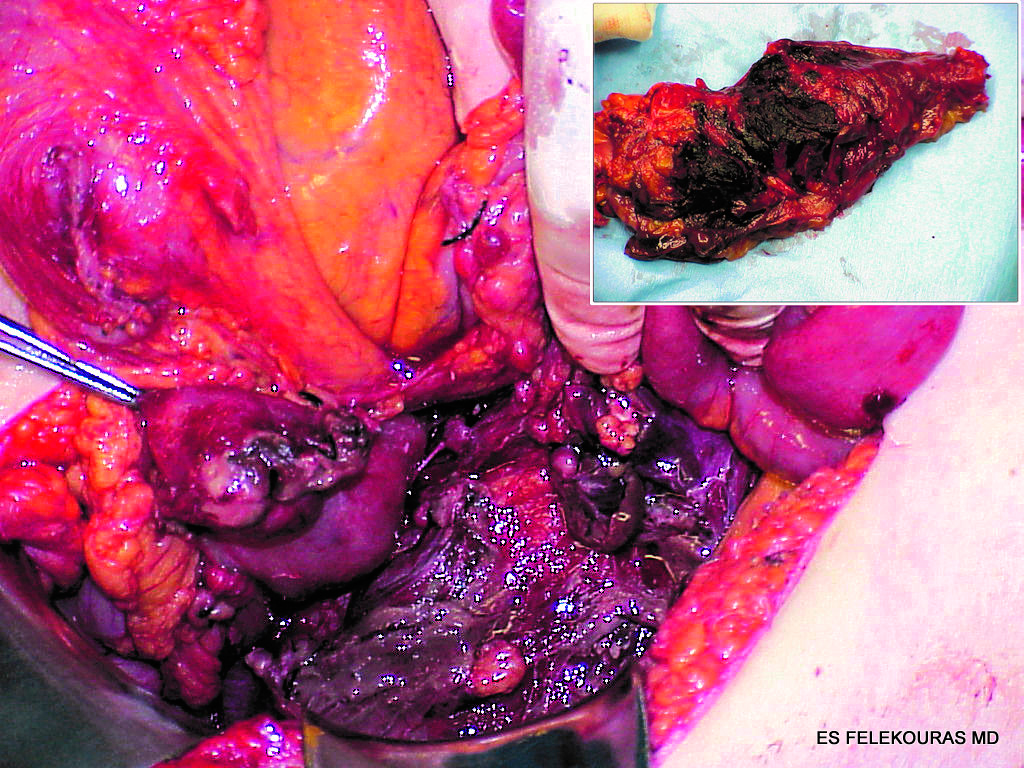
Στις περιπτώσεις σοβαρής παγκρεατίτιδας μπορεί να έχουμε νεκρώσεις του παγκρέατος και των περιπαγκρεατικών ιστών (νεκρωτική παγκρεατίτιδα) (Εικόνα 12). Οι νεκρωτικές αυτές περιοχές αποτελούν το ιδανικό μέσο ανάπτυξης μικροβίων, με αποτέλεσμα, σε ποσοστόπουξεπερνάειτο70%, να έχουμε επιμόλυνσή τους. Τα μικρόβια που απομονώνονται είναι κυρίως Gram αρνητικά βακτηρίδια της εντερικής χλωρίδας, τα οποία μεταφέρονται από τον αυλό του εντέρου μέσω των λεμφαγγείων του (βακτηριακή αλλόθεση, translocation). Η επιμόλυνση αυτή ξεκινάει από την πρώτη κιόλας εβδομάδα της εμφάνισης των νεκρώ-σεων και οδηγεί (αν μείνει αθεράπευτη) σε σηπτική καταπληξία και θάνατο. Την ίδια κατάληξη όμως μπορεί να έχουμε (σε μικρότερο ποσοστό) και στην περίπτωση επιμόλυνσης των περιπαγκρεατικών υγρών (σχηματισμός παγκρεατικού αποστήματος) ή επιμόλυνσης μιας ψευδοκύστης (επιμολυνθείσα ψευδοκύστη που όμως βασικά είναι πλέον απόστημα). Οι επιμολυνθείσες παγκρεατικές νεκρώσεις, το παγκρεατικό απόστημα και οι επιμολυνθείσες ψευδοκύστεις αποτελούν τις επονομαζόμενες από πολλούς ερευνητές σηπτικές επιπλοκές της οξείας παγκρεατίτιδας. Είναι γνωστό ότι στο 80% των θανάτων από οξεία παγκρεατίτιδα η αιτία είναι το σηπτικό shock.
Εικόνα 11: Ανοικτή παροχέτευση περιπαγκρεατικού αποστήματος.
Το πιο συχνά προσβαλλόμενο σύστημα κατά την εξέλιξη της οξείας παγκρεατίτιδας είναι το αναπνευ-στικό. Η υποξαιμία είναι ένα πολύ συχνό εύρημα σε ασθενείς με οξεία παγκρεατίτιδα, με το 45% αυτών να παρουσιάζει κάποια στιγμή στην πορεία της νό-σου PaO2 <60 mmHg.
Εικόνα 12: Οπισθοπεριτοναϊκή αιμορραγική νέκρωση, οφειλόμενη σε οξεία παγκρεατίτιδα, που συνοδεύθηκε από δεξιά ημικολεκτομή λόγω νέκρωσης του δεξιού τμήματος του παχέος εντέρου (ένθετο).
Η πρώιμη υποξαιμία συνδυάζεται συνήθως με υποκαπνία, αποτελεί δε ένα πολύ συχνό εύρημα στο πρώτο 48ωρο της οξείας προσβολής. Οι διάφορες ουσίες της συστηματικής κυκλοφορίας (πρωτεολυτικά ένζυμα, κινίνες κ.λπ.) προκαλούν μείωση της διαχυτι-κής ικανότητας της κυψελιδοαρτηριακής μεμβράνης, αυτό δε θεωρείται ότι αποτελεί το βασικό μηχανισμό της πνευμονικής δυσλειτουργίας. Το 30%-60% των ασθενών με μέτρια έως βαριά παγκρεατίτιδα που επιβιώνουν πέρα των 48 ωρών αναπτύσσουν κάποιας μορφής μη ειδικές ακτινολογικές αλλοιώσεις με τη μορφή της πλευριτικής συλλογής ή ατελεκτασίας. Το πλευριτικό υγρό στις περιπτώσεις αυτές είναι στείρο εξιδρωματικό υγρό και θεωρείται ότι αναπτύσσεται λόγω διάχυσης των φλεγμονωδών περιτοναϊκών υγρών στην υπεζωκοτική κοιλότητα. Ο περιορισμός της έκπτυξης του πνεύμονα οδηγεί στην ανάπτυξη ατελεκτασιών, με αποτέλεσμα υποξαιμία και ανάλογα με τη μείωση του αερισμού, άλλοτε άλλου βαθμού υπερκαπνία. Το πνευμονικό οίδημα τέλος που αναπτύσσεται στις βαριές μορφές οξείας παγκρεατίτιδας είναι μη καρδιογενές και οφείλεται στην απευθείας καταστροφική επίδραση των φλεγμονωδών ουσιών στην κυψελιδοαρτηριακή μεμβράνη. Αυτό προκαλεί απώλεια της στεγανότητάς της, εξίδρωση υγρού στο διάμεσο πνευμονικό χώρο και πνευμονικό οίδημα. Στα αρχικά στάδια το εξίδρωμα περιορίζεται στο διάμεσο χώρο του πνευμονικού παρεγχύματος οπότε πρόκειται για οξεία πνευμονική βλάβη (acute lung injury, ALI), ενώ προϊούσης της καταστροφής το υγρό καταλαμβάνει το χώρο των κυψελίδων και έχουμε το σύνδρομο αναπνευστικής δυσχέρειας των ενηλίκων (adult respiratory distress syndrome, ARDS) (Εικόνα 7). Η βαρύτατη αυτή κατάσταση μπορεί να εμφανιστεί νωρίς (τις πρώτες τρεις ημέρες μιας βαριάς προσβολής) ή να είναι μέρος της έκπτωσης πολλαπλών οργάνων που επέρχεται ως αποτέλεσμα της συστηματικής σήψης, στα όψιμα πλέον στάδια της νόσου.
Οι μεταβολικές επιπλοκές περιλαμβάνουν υπασβεστιαιμία, υπερλιπιδαιμία, υπεργλυκαιμία με ή χωρίς κετοξέωση και υπογλυκαιμία με πολυπαραγοντική αιτιολογία.
Η νεφρική ανεπάρκεια, τέλος, αποτελεί μία ακόμα σοβαρή συστηματική εκδήλωση της βαριάς οξείας παγκρεατίτιδας. Ο ακριβής παθογενετικός μηχανισμός της δεν είναι απόλυτα εξακριβωμένος, αν και η υπογκαιμία και η κυκλοφορική καταπληξία που συνοδεύουν τις βαριές μορφές της νόσου μπορούν να προκαλέσουν προνεφρική νεφρική ανεπάρκεια. Από την άλλη μεριά σε πειραματικά μοντέλα οξείας παγκρεατίτιδας έχει παρατηρηθεί οξεία νεφρική ανεπάρκεια χωρίς την πα-ρουσία υπογκαιμίας, κάτι που αποδίδεται στην άμεση τοξική επίδραση των πρωτεολυτικών ενζύμων και των κυτταροκινών στο νεφρικό σπείραμα και τα ουροφόρα σωληνάρια. Όλες οι παραπάνω συστηματικές εκδη-λώσεις ονομάζονται και συστηματικές επιπλοκές της οξείας παγκρεατίτιδας.
Όλες οι παραπάνω αλλαγές έχουν ταξινομηθεί μετά από πολλαπλές (κλινικές και πειραματικές) μελέτες και έχουν προκύψει παγκόσμια αποδεκτοί δείκτες σο-βαρότητας της οξείας παγκρεατίτιδας σύμφωνα με τα συμπεράσματα της συνόδου της Atlanta. Επιπλέον, στη σύνοδο αυτή υπήρξε συμφωνία, στο ότι η δυναμική ΑΤ μπορεί να διακρίνει την ήπια (οιδηματώδη) μορφή από τη νεκρωτική παγκρεατίτιδα, πράγμα που καθιστά την ΑΤ ως τη μέθοδο εκλογής στην παρακολούθηση της πορείας της οξείας παγκρεατίτιδας.
Φυσική ιστορία – θνητότητα
Όπως προαναφέρθηκε, στην πλειονότητα των περιπτώσεων (85%-90%) η προσβολή της οξείας παγκρεατίτιδας είναι σχετικώς ελαφρά, η δε νόσος ακολουθεί ήπια και ανεπίπλεκτη πορεία, που οδηγεί στην ίαση και την πλήρη υποχώρηση των κλινικών και εργαστηριακών διαταραχών σε διάστημα 7-10 ημερών. Στο υπόλοιπο 10-15% των ασθενών, όμως, αναπτύσσονται σοβαρές τοπικές και συστηματικές επιπλοκές (που αναφέρθηκαν παραπάνω), με σημαντική νοσηρότητα και θνητότητα, ενώ η κλινική πορεία περιλαμβάνει μακροχρόνια νοσηλεία, συχνά σε μονάδα εντατικής θεραπείας.
Η θνητότητα είναι 5-10% στους νοσηλευόμενους ασθενείς με οξεία παγκρεατίτιδα. Μερικές περιπτώσεις δεν εντοπίζονται μέχρι τη νεκροψία, με αποτέλεσμα η θνητότητα να είναι ακόμα υψηλότερη (12-42%). Η θνητότητα από ήπια παγκρεατίτιδα προσεγγίζει το 1%, ενώ αυξάνεται εάν υπάρχουν δυσμενή προγνωστικά σημεία, ανεπάρκεια οργάνων, και τοπικές επιπλοκές, ιδιαίτερα παγκρεατική νέκρωση.
Πολλές μελέτες έχουν αναδείξει την παγκρεατική ισχαιμία ως το μεγαλύτερο προκλητικό παράγοντα για την εξέλιξη της οξείας παγκρεατίδας στη σοβαρή μορφή της και στις τοπικές και συστηματικές επιπλοκές της. Ένα ποσοστό θνητότητας 2-10% της οξείας παγκρεατίτιδας οφείλεται στην παγκρεατική νέκρωση. Η διαπύηση των παγκρεατικών νεκρωμάτων από μικρόβια εμφανίζεται στο 40-70% των περιπτώσεων με παγκρεατική νέκρωση, οι δε ασθενείς με διαπυηθείσα νέκρωση που καταλαμβάνει πάνω από 50% του παγκρεατικού αδένα εμφανίζουνθνητότηταπερίπου67%. Η θνητότητα είναι 10-15% στη στείρα νέκρωση και 30-35% στην αντί-στοιχη διαπυημένη. Η θνητότητα από τη διαπυηθείσα νέκρωση είναι υψηλότερη από αυτή με παγκρεατικό απόστημα, ηδεαντίστοιχητηςπαγκρεατικήςψευδοκύ-στηςείναιυψηλότερηεάνσυνυπάρχεικαιπαγκρεατική νέκρωση.
Δυσμενή προγνωστικά σημεία είναι:
- επίπεδο κρεατινίνης ορού άνω των 2 mg/dl
- α/α θώρακος είτε με πλευριτική συλλογή είτε με πνευμονική διήθηση μέσα σε 24 ώρες από την ει-σαγωγή
- κώμα
- προχωρημένη ηλικία, και
- συμπαρομαρτούσες παθήσεις
Η μεγάλη πλειοψηφία των θανάτων σε οξεία παγκρεατίτιδα εμφανίζεται κατά τη διάρκεια του πρώτου ή δεύτερου επεισοδίου. Η αιτιολογία της νόσου είναι επίσης σημαντική, η αλκοολική και η λιθιασική παγκρεατίτιδα εμφανίζουν θνητότητα που προσεγγίζει το 5%, αν και αυτή είναι υψηλότερη σε ιδιοπαθή και μετεγχειρητική παγκρεατίτιδα.
Σταδιοποίηση – πρόγνωση
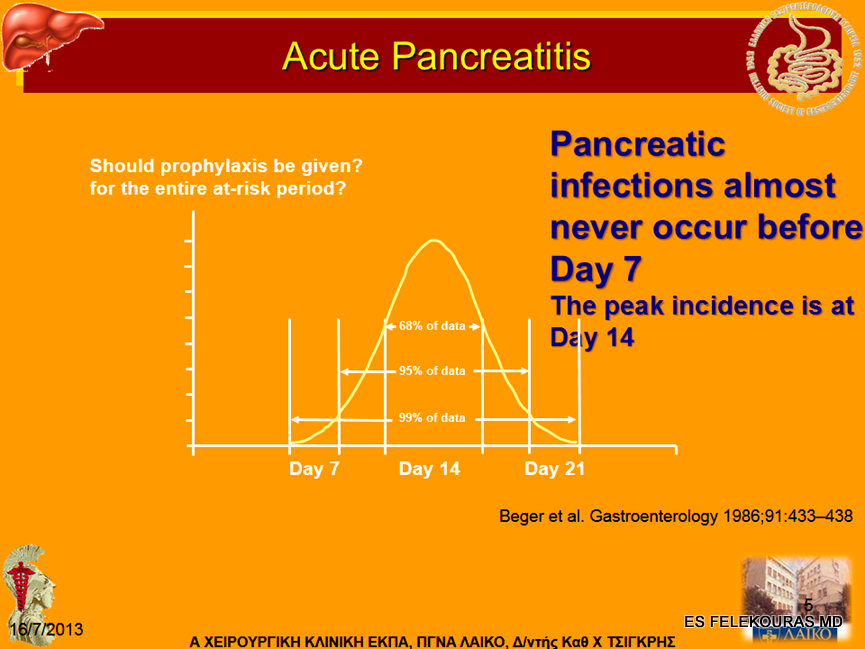
Η σοβαρότητα ενός επεισοδίου οξείας παγκρεατίτιδας φαίνεται ότι καθορίζεται από γεγονότα των πρώτων 24-48 ωρών. Οι προσπάθειες να βελτιωθεί η ιατρική φροντίδα και κατά συνέπεια τα ποσοστά θνητότητας, έχουν εστιασθεί στα πρακτικά μέσα της ανίχνευσης και του προσδιορισμού της βαρύτητας ενός επεισοδίου σοβαρής οξείας παγκρεατίτιδας (10-15% των ασθενών). Ένα ιδανικό σύστημα προσδιορισμού της βαρύτητας πρέπει να είναι σε θέση να ανιχνεύσει τη νέκρωση πρώιμα, να πραγματοποιείται γρήγορα, να είναι αξιόπιστο, να βασίζεται σε αντικειμενική αξιολόγηση, και να είναι εύκολα διαθέσιμο και προσιτό σε όλους.
Υπάρχουν διάφορα συστήματα εκτίμησης της βαρύτητας της οξείας παγκρεατίτιδας στηριζόμενα σε κλινικά και εργαστηριακά στοιχεία. Τα συνηθέστερα χρησιμοποιούμενα συστήματα στην καθ’ ημέρα κλινική πράξη αρκετά με πιο συχνά χρησιμοποιούμενο αυτό που πρότεινε ο Ranson το1974.
|
Τα 10 δυσμενή προγνωστικά κριτήρια σοβαρής λιθιασικής οξείας παγκρεατίτιδας του Ranson |
|
Στην εισαγωγή στο νοσοκομείο
Τις πρώτες 48 ώρες
|
|
Κριτήρια σοβαρής οξείας παγκρεατίτιδας: |
|
Σημεία οργανικής ανεπάρκειας*
|
|
Και/ή Τοπικές επιπλοκές
|
|
Δυσμενή πρώιμα προγνωστικά σημεία
|
|
*Η παρουσία ενός ή περισσότερων σημείων οργανικής ανεπάρκειας συνοδεύεται από θνητότητα 50% τουλάχιστον στη σειρά των Banks et al. |
Έτσι, λοιπόν, ασθενείς που παρουσιάζουν έως 2 κριτήρια κατά Ranson έχουν πρακτικά μηδαμινή θνητότητα και ανεπίπλεκτη κλινική πορεία. Ασθενείς με 3 ή 4 κριτήρια εμφανίζουν θνητότητα 15%, και το 50% από αυτούς θα χρειαστεί νοσηλεία σε μονάδα εντατικής θεραπείας. Η παρουσία 5 ή6 κριτηρίων επιβαρύνει αρκετά τη θνητότητα ανεβάζοντάς την στο 50%, ενώ όλοι οι ασθενείς θα χρειαστούν εντατική μονάδα, και τέλος η παρουσία από 7 και πάνω κριτηρίων συνοδεύεται από θνητότητα 75% με 100%. Όμως τα κριτήρια αυτά έχουν και τα προβλήματά τους, σήμερα δε πιστεύουμε ότι ίσως η καλύτερη χρήση τους είναι για να αποκλειστεί η σοβαρή οξεία παγκρεατίτιδα.
Εκτός από τα κριτήρια κατά Ranson υπάρχουν και άλλα πολυπαραγοντικά συστήματα εκτίμησης της βαρύτητας της οξείας παγκρεατίτιδας. Τα πλέον γνωστά είναι το σύστημα της Glasgow, το σύστημα του Hong Kong και το Japanese σύστημα, τα οποία ομοιάζουν πολύ με το σύστημα κατά Ranson με μικρές μόνο διαφορές. Τέλος το ευρύτερο χρησιμοποιούμενο σύστημα εκτίμησης της βαρύτητας της οξείας παγκρεατίτιδας κυρίως στις μονάδες εντατικής θεραπείας είναι το σύστημα (APACHE-II – Acute Physiology and Chronic Health Enquiry), το οποίο λαμβάνει υπόψη πληθώρα παρα-μέτρων (συνοδές παθήσεις, αιμοδυναμική κατάσταση του ασθενούς κ.λ.π.) και χρησιμοποιείται, εκτός από την οξεία παγκρεατίτιδα και για την εκτίμηση γενικώς των βαρέως πασχόντων ασθενών.
Εκτός όμως από τα πολυπαραγοντικά συστήματα εκτίμησης και πρόγνωσης της οξείας παγκρεατίτιδας, πολλοί ερευνητές μελετούν και τη μέτρηση μεμονωμένων παραγόντων για την εκτίμηση της βαρύτητας της νόσου. Οι γνωστότεροι μεταξύ αυτών είναι η C αντιδρώσα πρωτεΐνη του ορού (CRP), η φωσφολιπάση A2 και άλλοι πιο σύγχρονοι. Διάφορες μελέτες πραγματοποιούνται για την εκτίμηση της ειδικότητας και της προγνωστικής αξίας των παραπάνω παραγόντων στην οξεία παγκρεατίτιδα.
Σταδιοποίηση µε ΑΤ:
Τα πλεονεκτήματα της ΑΤ (με iv και per os χορήγηση σκιαγραφικού) στην αξιολόγηση της βαρύτητας της οξείας παγκρεατίτιδας είναι βασισμένα στην ικανότητά της να αξιολογήσει άμεσα τη μορφολογία του αδένα και τη συμμετοχή των οπισθο- και περιπαγκρεατικών ιστών. Έτσι ως εναλλακτική λύση της χρησιμοποίησης των κλινικών κριτηρίων, οι Balthazar και συν. μελέτησαν ορισμένα ακτινολογικά κριτήρια για την πρόβλεψη ενός σοβαρού επεισοδίου στην πορεία μιας οξείας παγκρεατίτιδας. Σε προοπτι-κές μελέτες τους με δυναμική ΑΤ διαπίστωσαν, ότι η σοβαρότητα ενός επεισοδίου οξείας παγκρεατίτιδας σχετιζόταν με τον αριθμό των παγκρεατικών συλλογών και την έκταση του ισχαιμικού παγκρεατικού ιστού(π.χ. νέκρωση) όπως αυτή απεικονίζεται στην ΑΤ. Η ιδιαίτερη δυνατότητα της ΑΤ να εντοπίσει και να αξιολογήσει ποσοτικά την παγκρεατική νέκρωση αντιπροσωπεύει μια σημαντική ανακάλυψη στη δυνατότητα να αξιολογηθεί η βαρύτητα της νόσου.
Η σταδιοποίηση της νόσου με την ΑΤ είναι η παρακάτω κατά Balthazar et al.
- Grade A: Φυσιολογικό πάγκρεας συμβατό με ήπια παγκρεατίτιδα
- Grade B: Παγκρεατική εστιακή ή διάχυτη διόγκωση αλλά χωρίς περιπαγκρεατική φλεγμονή
- Grade C: Παγκρεατική εστιακή ή διάχυτη διόγκωση αλλά με περιπαγκρεατική φλεγμονή
- Grade D: Grade C με συνοδό μονήρη συλλογή υγρού
- Grade E: Grade C με δύο ή περισσότερες συλλογές υγρού η αέρα στο πάγκρεας ή στον οπισθοπεριτοναϊκό χώρο
Αν και η παρουσία αέρα υποδηλοί συνήθως παγκρεατική λοίμωξη, έχουν παρατηρηθεί ασθενείς που εμφανίζουν αέρα σε ρευστές συλλογές χωρίς σημεία λοίμωξης ή τοξικότητας, οι οποίοι αποκαταστάθηκαν πλήρως. Εντούτοις, η μεγάλη πλειοψηφία των πα-γκρεατικών λοιμώξεων εμφανίζεται χωρίς αέρα στην ΑΤ. Μια τροποποίηση αυτού του συστήματος εκτιμά και την παγκρεατική νέκρωση ποσοτικά, παρέχει δε ένα συνολικό αποτέλεσμα, το δείκτη σοβαρότητας με ΑΤ του βαθμού της νέκρωσης με την αύξηση της θνητότητας και της νοσηρότητας. Η βαθμού E (Εικόνα 13) οξεία παγκρεατίτιδα αντιπροσωπεύει τη σοβαρότερη κατηγορία. Τουλάχιστον οι μισοί από τους ασθενείς με βαθμό Ε έχουν νεκρωτική παγκρεατίτιδα. Η πλειοψηφία των ασθενών με παγκρεατική λοίμωξη εμφανίζουν βαθμό Ε παγκρεατίτιδας.
Εικόνα 13: Βαριά νεκρωτική παγκρεατίτιδα grade E με ΑΤ.
Αν και κάθε ένα από τα συστήματα αυτά μπορεί να προβλέψει τη δριμύτητα ενός επεισοδίου, δεν αποτελούν διαγνωστικά εργαλεία. Η καλή κλινική εξέταση από ένα πεπειραμένο νοσοκομειακό γιατρό μπορεί να θέσει σχετικά εύκολα τη διάκριση μεταξύ ήπιας και σοβαρής παγκρεατίτιδας. Τέτοια συστήματα σταδιοποίησης και πρόγνωσης θεωρούνται απαραίτητα για δύο κυρίως λόγους. Ο πρώτος και ενδεχομένως σημαντικότερος λόγος είναι ότι, εκτιμώντας την πιθανότητα δυσμενούς εξέλιξης της πορείας ενός ασθενούς, είμαστε σε θέση να προγραμματίσουμε σωστότερα τη θεραπευτική προσέγγισή μας. Ασθενείς με βαριά πρόγνωση απαιτούν πολύ στενή παρακολούθηση, επιθετικότερα θεραπευτικά μέτρα και ενδεχομένως νοσηλεία σε εξειδικευμένο κέντρο με μονάδα εντατικής θεραπείας. Από την άλλη μεριά, η ύπαρξη αντικειμενικών συστημάτων εκτίμησης της βαρύτητας της οξείας παγκρεατίτιδας επιτρέπει τη διενέργεια κλινικών μελετών και τη σύγκριση αποτελε-σμάτων ανάμεσα σε διάφορα κέντρα.
Θεραπεία της οξείας παγκρεατίτιδας
Ένα επεισόδιο οξείας παγκρεατίτιδας εξελίσσεται σε δύο, συνήθως επικαλυπτόμενες φάσεις. Η αρχική φάση, η οποία διαρκεί για 1 έως 2 εβδομάδες, περιλαμβάνει μια οξεία φλεγμονή που λαμβάνει χώρα μέσα και γύρω από το πάγκρεας. Μπορεί επίσης να εμφανίζει και συστηματικές επιδράσεις. Στους ασθενείς με σοβαρή παγκρεατίτιδα, η αρχική αυτή φάση της εξελίσσεται σε μια δεύτερη (απώτερη) που μπορεί να διαρκέσει επί εβδομάδες ή και μήνες. Αυτή η πιο απώτερη φάση της παγκρεατίτιδας χαρακτηρίζεται πρώτιστα από την ανάπτυξη των τοπικών επιπλοκών που είναι αποτέλεσμα της νέκρωσης, της επιμόλυνσης και της ρήξης του/των παγκρεατικού/ών πόρου/ων. (Εικόνα 14).
Εικόνα 14: Η πορεία της οξείας παγκρεατίτιδας
Θα πρέπει να τονίσουμε ότι δεν υπάρχουν θεραπευτικοί παράγοντες που να αναστέλλουν αποτελεσματικά την πορεία της οξείας παγκρεατίτιδας. Πρακτικά η νόσος στις περισσότερες των περιπτώσεων είναι αυτοπεριοριζόμενη και υποχωρεί σταδιακά μέχρι πλήρους ίασης. Ο ρόλος των θεραπευτικών μέτρων που λαμβάνουμε είναι ουσιαστικά υποστηρικτικός, με στόχο την αντιμετώπιση των διαταραχών που προκαλεί η νόσος στην ομοιόσταση του οργανισμού. (εικόνα 15)
Εικόνα 15: Οι θεραπευτικοί σκοποί μας στην οξεία παγκρεατίτιδα
Η θεραπεία, λοιπόν, της οξείας παγκρεατίτιδας μπορεί να είναι συντηρητική (μη-χειρουργική) ή χειρουργική. Στο 85% με 90% των περιπτώσεων, που η νόσος ακολουθεί ήπια και ανεπίπλεκτη πορεία, τα συντηρητικά θεραπευτικά μέτρα επαρκούν, ενώ η χειρουργική θεραπεία έχει θέση στις βαριές μορφές της νόσου και στην αντιμετώπιση ορισμένων επιπλοκών της.
Συντηρητική θεραπεία της οξείας παγκρεατίτιδας
Η συντηρητική αγωγή, περιλαμβάνει τα γενικά υποστηρικτικά μέτρα, που αφορούν στην καταστολή της παγκρεατικής εξωκρινούς λειτουργίας, την αναστολή δράσης των παγκρεατικών ενζύμων και στην εξουδετέρωση των κυτταρικών μεσολαβητών (κυτταροκινών).
Υποστηρικτικά μέτρα:
Ο ασθενής που προσέρχεται με οξεία παγκρεατίτιδα όπως αναφέρθηκε παραπάνω, παρουσιάζει σημαντικές διαταραχές ύδατος και ηλεκτρολυτών, λόγω κυρίως της μεταφοράς σημαντικών ποσοτήτων υγρών στον τρίτο χώρο. Η αναπλήρωση του ενδαγγειακού όγκου, λοιπόν, με ενδοφλέβια χορήγηση υγρών αποτελεί το πρωταρχικό και βασικότερο υποστηρικτικό μέτρο. Οι συνολικές απώλειες υγρών μπορεί να είναι τόσο μεγάλες, που να οδηγούν σε υπο-ογκαιμία, υποάρδευση και, κατά συνέπεια, μεταβολική οξέωση. Η εκτίμηση της επάρκειας των χορηγούμενων υγρών θα γίνει κατ’ αρχάς με βάση την κλινική εικόνα του ασθενούς (αρτηριακή πίεση, καρδιακή συχνότητα, ωριαία διούρηση) αλλά και με τη μέτρηση της κεντρικής φλεβικής πίεσης. Σε ασθενείς έντονα ασταθείς, ή με αναπνευστική, καρδιακή ή νεφρική ανεπάρκεια απαιτείται πιο ακριβής παρακολούθηση της αιμοδυναμικής τους κατάστασης σε ΜΕΘ, με τοποθέτηση καθετήρα Swan-Canz ή άλλων μη επεμβατικών μέσων, γιατί ο χειρισμός της απώλειας των υγρών μπορεί να είναι ιδιαίτερα δύσκολος όταν συνδυάζεται η υπογκαιμία με άλλες διαταραχές. Επανειλημμένες μετρήσεις των ηλεκτρολυτών του πλάσματος (κυρίως νατρίου, καλίου και ασβεστίου) και ανάλογη αναπλήρωσή τους είναι ζωτικής σημασίας.
Η καταστολή του άλγους είναι ένας άλλος σημαντικός στόχος της συντηρητικής θεραπείας της οξείας παγκρεατίτιδας. Ο ασθενής που αιτιάται έντονο άλγος εμφανίζει σημαντική ταχυκαρδία και αναπνευστική δυσπραγία (υπερβολική συχνότητα και μικρό βάθος αναπνοών), καταστάσεις που επιβαρύνουν σημαντικά τη γενικότερη κατάστασή του. Η χορήγηση ισχυρών αναλγητικών (κατά προτίμηση οπιοειδών) είναι θεμελιώδους σημασίας. Το προτεινόμενο από τους περισσότερους ερευνητές αναλγητικό είναι η μεπεριδίνη (πεθιδίνη), η οποία μπορεί να χορηγηθεί και σε συνεχιζόμενη ελεγχόμενη από τον ασθενή έγχυση (patient controlled anesthesia, PCA), ομοίως δε η υδρομορφόνη, ενώ η μορφίνη καλό είναι να αποφεύγεται μιας και θεωρείται ότι προκαλεί σύσπαση του σφιγκτήρα του Oddi, γεγονός που ενοχοποιείται ως παθογενετικός μηχανισμός της νόσου. Η πεθιδίνη από την άλλη πλευρά δεν προκαλεί κάτι τέτοιο, και έτσι προτιμάται από πολλούς.
Παράλληλα με την αναπλήρωση των υγρών και την αναλγητική αγωγή, η υποστήριξη της αναπνευστικής λειτουργίας του ασθενούς είναι θεμελιώδης. Ακόμα και στις ελαφρότερες μορφές οξείας παγκρεατίτιδας η υποξαιμία είναι πολύ συχνό εύρημα. Για το λόγο αυτό η χορήγηση οξυγόνου με μάσκα Ventouri, θεωρείται απαραίτητη για όλους τους ασθενείς. Στις βαρύτερες βέβαια περιπτώσεις με σοβαρή αναπνευστική ανεπάρκεια μπορεί να χρειαστεί ακόμα και διασωλήνωση του ασθενούς και μηχανική υποστήριξη της αναπνοής.
Εκτός όμως από την αναπλήρωση των υγρών και ηλεκτρολυτών, η υποστήριξη της θρέψης του ασθενούς είναι απαραίτητη. Οι ασθενείς λόγω της γενικευμένης φλεγμονώδους κατάστασης ευρίσκονται σε υπερκαταβολική φάση μεταβολισμού, γεγονός που σε συν-δυασμό με το ότι στα αρχικά στάδια η σίτιση δεν είναι δυνατή, επιβάλλει τη θερμιδική τους κάλυψη. Ιδιαίτερα στους ασθενείς με βαριές μορφές οξείας παγκρεατίτιδας που εμφανίζουν το σύνδρομο της συστηματικής φλεγμονώδους αντίδρασης(SIRS), η θερμιδική υποστήριξη θεωρείται επιβεβλημένη. Αυτό γίνεται με την παροχή αυξημένων θερμίδων με τη μορφή της εντερικής (με το ρινογαστρικό ή δωδεκαδακτυλικό καθετήρα) κυρίως, αλλά και ολικής ή μερικής παρεντερικής διατροφής. Αυτοί που προτιμούν τη χορήγηση εντερικής διατροφής πρώιμα (μέσα στα πρώτα 24ωρα, και εφόσον ο ασθενής την ανέχεται), πιστεύουν ότι η εντερική διατροφή είναι τροφικός παράγων για το εντερικό τοίχωμα που νοσεί, ιδιαίτερα σε περιοχές που είναι σε επαφή με τις νεκρωτικές βλάβες και έτσι βοηθά στην αποφυγή της επιμόλυνσης των παγκρεατικών νεκρωμάτων από τη βακτηριακή αλλόθεση μετά τη διάσπαση του εντερικού φραγμού (μηχανισμός επιμόλυνσης παγκρεατικών νεκρωμάτων).
Αντιβιοτική θεραπεία
Η χρήση αντιβιοτικών στην αντιμετώπιση της οξείας παγκρεατίτιδας αποτελεί ένα θέμα στο οποίο έχει πραγματοποιηθεί εκτεταμένη έρευνα. Η βακτηριακή επιμόλυνση των παγκρεατικών και περιπαγκρεατικών ιστών αναπτύσσεται σε >30% της σοβαρής οξείας παγκρεατίτιδας, μπορεί δε να προκαλέσει πολυοργανική ανεπάρκεια(MOF). Αναπτύσσεται συνήθως αργά στην κλινική πορεία της νόσου, ιδιαίτερα δε εάν υπάρχει εκτενής παγκρεατική νέκρωση. Οι οργανισμοί που προκαλούν συνήθως την επιμόλυνση στη νέκρωση προέρχονται από το έντερο (Escherichia coli, Pseudomonas, Klebsiella και Enterococcus species). Οι περισσότερες επιμολύνσεις (75%) είναι μονομικροβιακές. Μύκητες και άλλοι gram(+) μικροοργανισμοί (εκτός από τον Enterococcus) είναι ασυνήθιστοι, αλλά εμφανίζονται περισσότερο συχνά όταν οι ασθενείς λαμβάνουν ήδη αντιβιοτικά. Οι gram(-) και οι μυκητιασικές παγκρεατικές λοιμώξεις έχουν χειρότερη πρόγνωση από τις gram(+) λοιμώξεις.
Τρεις προσεγγίσεις υπάρχουν για την ελάττωση της συχνότητας των επιμολύνσεων των παγκρεατικών νεκρωμάτων:
- η προφυλακτική χορήγηση αντιβιοτικών συστηματικά
- η εντερική σίτιση (όπως προαναφέρθηκε) για την αποφυγή των λοιμώξεων που σχετίζονται με τους καθετήρες κεντρικής χρήσης της ΟΠΔ, με τη διατή-ρηση της ακεραιότητας του εντερικού φραγμού και με την ελάττωση της βακτηριακής αλλόθεσης, και
- η απολύμανση του εντέρου (bacterial decontamination).
Όπως αναφέρθηκε παραπάνω η επιμόλυνση των παγκρεατικών νεκρώσεων είναι η κυριότερη αιτία θανάτου στη βαριά οξεία παγκρεατίτιδα. Η χορήγηση λοιπόν αντιβιοτικών στις περιπτώσεις αυτές είναι επιβεβλημένη. Εκτός όμως αυτής, πολλοί ερευνητές υποστηρίζουν και την προφυλακτική χρήση των αντιβιοτικών. Οι περισσότεροι συμφωνούν ότι προφυλακτική χρήση αντιβιοτικών πρέπει να εφαρμόζεται στις περιπτώσεις μέτριας και μεγάλης βαρύτητας νόσου, όπως αυτή καθορίζεται από την αυξημένη CRP (>125), ή πάνω από 3 κριτήρια κατά Ranson, ή από 8 APACHE score. Τα προτεινόμενα αντιβιοτικά (μιας και τα συχνότερα ενοχοποιούμενα μικρόβια είναι όπως έχει προαναφερθεί τα Gram(-) και αναερόβια της εντερικής χλωρίδας) είναι οι καρβαπενέμες (ιμιπενέμη και άλλες νεότερες) ως μονοθεραπεία, ή ο συνδυασμός κινολόνης και μετρονιδαζόλης, ή αυτός της κεφαλοσπορίνης 3ης γενιάς και μετρονιδαζόλης, ή ο συνδυασμός μεζλοκιλίνης και μετρονιδαζόλης, μιας και έχει αποδειχθεί ότι τα φάρμακα αυτά ανευρίσκονται σε ικανοποιητικές συγκεντρώσεις στον παγκρεατικό ιστό και έτσι βελτιώνουν την πρόγνωση της σοβαρής οξείας παγκρεατίτιδας. Φάρμακα όπως οι αμυνογλυκοσίδες, οι αμινοπενικιλίνες και οι κεφαλοσπορίνες α΄ γενεάς δεν διαπερνούν τον παγκρεατικό ιστό. Το συμπέρασμα μιας μεταανάλυσης ήταν, ότι τα προφυλακτικά αντιβιοτικά μειώνουν τη θνητότητα σε σοβαρή οξεία παγκρεατίτιδα όταν χορηγούνται ευρέως φάσματος αντιβιοτικά, που επιτυγχάνουν θεραπευτικά επίπεδα στον παγκρεατικό ιστό. Δυστυχώς, η προφυλακτική χρήση αντιβιοτικών προκαλεί κινδύνους, όπως επιλογή ανθεκτικών μικροβιακών στελεχών και ανάπτυξη μυκητιασικής λοίμωξης. Οι ασθενείς που αναπτύσσουν μυκητιασικές λοιμώξεις λαμβάνουν για μεγαλύτερο χρόνο αντιβιοτικά (3 εβδομάδες έναντι 1 εβδομάδας) και έχουν αυξημένη θνητότητα, πιθανότατα δε χρειάζεται να παίρνουν και προφύλαξη για τους μύκητες. Η προσθήκη απολύμανσης του εντέρου από το στόμα (selective bacterial decontamination of the gut), και αντιμυκυτιασικών ΕΦ αποτελούν ακόμη ανοικτά θέματα.
Εικόνα 16: Η φυσική ιστορία των σηπτικών επιπλοκών της οξείας παγκρεατίτιδας
Αναστολή της εξωκρινούς λειτουργίας του παγκρέατος:
Η διακοπή της σίτισης του ασθενούς και η τοποθέτηση ρινογαστρικού σωλήνα εξυπηρετούν το σκοπό αυτό. Ο περιορισμός της διέλευσης περιεχομένου από το 12δάκτυλο μειώνει την παραγωγή εκκριματίνης και χολοκυστοκινίνης, με αποτέλεσμα τη μείωση των παραγόμενων παγκρεατικών υγρών. Νεότερες μελέτες όμως αναφέρουν ότι τα παραπάνω μέτρα δεν επηρεάζουν σημαντικά την παγκρεατική λειτουργία και την εξέλιξη της νόσου. Συνεπώς η διακοπή της σίτισης και η τοποθέτηση ρινογαστρικού σωλήνα είναι θέματα που εξατομικεύονται ανάλογα με την περίπτωση και μόνον όταν ο ασθενής εμφανίζει τέτοια συμπτώματα (ειλεός, έμετοι, μετεωρισμό, ερυγές κ.λ.π.) και κρίνουμε ότι τα μέτρα αυτά θα τον βοηθήσουν συμπτωματικά.
Η χορήγηση αναστολέων των Η2 υποδοχέων (ρανιτιδίνη, φαμοτιδίνηκ.λπ.) θεωρείται από ορισμένους ότι περιορίζει την παγκρεατική έκκριση, οι περισσότεροι όμως δεν συμφωνούν με την άποψη αυτή. Η χρήση τους όπως και αυτή των αναστολέων της αντλίας πρωτονίων (πραζόλες, PPIs), θεωρείται ότι βοηθάει τον ασθενή, κυρίως προστατεύοντας το γαστρικό βλεννογόνο από οξέα έλκη (stress ulcers), που συχνά συνοδεύουν τη νόσο, αλλά πάρα πολλοί θεωρούν ότι δεν έχουν πρακτική βοήθεια.
Η σωματοστατίνη είναι επίσης ένας δυνητικός αναστολέας της παγκρεατικής εξωκρινούς λειτουργίας. Η φυσική σωματοστατίνη έχει πολύ μικρό χρόνο ημίσειας ζωής (λιγότερο από 3 λεπτά της ώρας) και ως εκ τού-του χορηγείται με συνεχή ενδοφλέβια έγχυση, ενώ το συνθετικό ανάλογό της η οκτρεοτίδη έχει μακρό χρόνο ημίσειας ζωής (περίπου 8 ώρες) και έτσι δίδεται σε υποδόριες ενέσεις τρεις φορές το 24ωρο. Μελέτες σε πειραματόζωα με προκλητή παγκρεατίτιδα έχουν αποδείξει, ότι η χορήγηση των παραπάνω ουσιών μειώνει τη θνητότητα της νόσου και επιταχύνει την επιστροφή της αμυλάσης του ορού σε φυσιολογικές τιμές. Κλινικές έρευνες όμως δεν έχουν καταφέρει ακόμα να καταδεί-ξουν στατιστικά σημαντική μείωση στη θνητότητα και νοσηρότητα των ασθενών με οξεία παγκρεατίτιδα με τη λήψη σωματοστατίνης.
Αναστολή δράσης των παγκρεατικών ενζύµων
Η θεραπεία της οξείας παγκρεατίτιδας με τη χρήση αναστολέων των παγκρεατικών ενζύμων έχει θεωρητική βάση. Αναστολείς πρωτεασών όπως η απροτινίνη, η καμοστάτη και το φρέσκο κατεψυγμένο πλάσμα έχουν μελετηθεί πειραματικά. Παρόλα αυτά καμία κλινική μελέτη δεν έχει αποδείξει τη θεραπευτική τους αξία στη νόσο. Κλινικές μελέτες έχουν αποτύχει επίσης να καταδείξουν τη χρησιμότητα και των αντιινωδολυτικών παραγόντων(ε-αμινοκαπροϊκό και παρααμινοβενζοϊκό οξύ), όπως και των ανταγωνιστών της φωσφολιπάσης Α (εθυλαινοδιάμινοτετραοξικόοξύ EDTA), στη θεραπεία της οξείας παγκρεατίτιδας.
Υπάρχουν και άλλα μέσα που μπορούμε να βοηθήσουμε τους ασθενείς με οξεία παγκρεατίτιδα αλλά είναι ακόμα σε ερευνητικό επίπεδο όπως η εξουδετέρωση τοξικών μεσολαβητών και ελπίζουμε στο μέλλον να έχουμε κλινικά αποτελέσματα.
Χειρουργική θεραπεία της οξείας παγκρεατίτιδας
Όπως συχνά έχει αναφερθεί, η οξεία παγκρεατίτιδα στο μεγαλύτερο ποσοστό ακολουθεί ελαφρά πορεία. Η χειρουργική παρέμβαση στην περίπτωση αυτή δεν έχει θέση στη θεραπεία της νόσου. Στις βαριές μορφές όμως της οξείας παγκρεατίτιδας θάνατος είναι αποτέλεσμα κατά κανόνα των σηπτικών επιπλοκών, για την αντιμετώπιση των οποίων η χειρουργική θεραπεία θεωρείται απαραίτητη.
Συνεπώς, ηχειρουργικήθεραπεία της σοβαρής οξείας παγκρεατίτιδας είναι η αντίστοιχη αντιμετώπιση των επιπλοκών της.
Εκτός όμως από τις περιπτώσεις των σηπτικών κυρίως επιπλοκών της οξείας παγκρεατίτιδας, η χειρουργική έχει θέση και στην πρόληψη των μελλοντικών προσβολών στους ασθενείς με λιθίαση των χοληφόρων. Οι ασθενείς με οξεία λιθιασική παγκρεατίτιδα που εξέρχονται από το νοσοκομείο χωρίς χολοκυστεκτομή, έχουν έναν κίνδυνο 25% επαναλαμβανόμενης οξείας παγκρεατίτιδας, οξείας χολοκυστίτιδας ή χολαγγειίτιδας μέσα 6 εβδομάδες. Ένα πρόσθετο 25% των ασθενών μπορεί να εμφανίσει κολικό των χοληφόρων χωρίς παγκρεατίτιδα κατά τη διάρκεια της ιδίας περιόδου. Το 30-50% παρουσιάζουν και άλλες προσβολές οξείας παγκρεατίτιδας εντός περίπου 108 ημερών. Αν και η χολοκυστεκτομή μειώνει τον κίνδυνο της οξείας πα-γκρεατίτιδας σε σχεδόν ίδιο επίπεδο όπως στο γενικό πληθυσμό, η γενική επίπτωση της παγκρεατίτιδας στους ασθενείς με χολολιθίαση είναι μόνο 3-7%. Κατά συνέπεια, η αφαίρεση της χοληδόχου κύστης μετά από ένα επεισόδιο λιθιασικής παγκρεατίτιδας είναι επιτακτική.
Το πότε θα γίνει χολοκυστεκτομή (λαπαροσκοπική ή όχι) αποτελεί αντικείμενο διαφωνιών. Υπάρχουν συγγραφείς που υποστηρίζουν την όψιμη χολοκυστεκτομή 8 με10 περίπου εβδομάδες μετά την αποδρομή της οξείας παγκρεατίτιδας. Κλινικά στοιχεία όμως έχουν δείξει, ότι η πιθανότητα δεύτερης και βαρύτερης προσβολής σε αυτό το χρονικό διάστημα είναι αυξημένη όπως ήδη ανεφέρθει. Από την άλλη πλευρά, ορισμένοι υποστηρίζουν τη διενέργεια χολοκυστεκτομής στις πρώτες 72 ώρες της οξείας παγκρεατίτιδας, θεωρώντας ότι αυτό συντελεί σε ευνοϊκότερη εξέλιξη της νόσου. Κάτι τέτοιο όμως δεν έχει αποδειχθεί, ενώ μία επέμβαση στην οξεία φάση της νόσου συνοδεύεται από μη αποδεκτά επίπεδα νοσηρότητας και θνητότητας. Έτσι οι περισσότεροι ερευνητές συμφωνούν ότι στις περιπτώσεις ήπιας λιθιασικής παγκρεατίτιδας, ο ασθενής θα πρέπει να αντιμετωπίζεται συντηρητικά και αφού έχει επιτευχθεί πλήρης υποχώρηση των κλινικών και εργαστηριακών εκδηλώσεων της νόσου(συνήθως μετά την παρέλευση 6-7 ημερών) να υποβάλλεται σε χολοκυστεκτομή, δηλαδή χολοκυστεκτομή στη ίδια νοσηλεία. Αυτή η προσέγγιση όμως δεν ισχύει για τη σοβαρή παγκρεατίτιδα, που εδώ η χολοκυστεκτομή συνοδεύει επέμβαση για άλλο λόγο π.χ. αφαίρεση νεκρωμάτων ή παροχέτευση ψευδοκύστεων ή όταν έχει υποχωρήσει πλήρως το επεισόδιο.
Ο ρόλος της ERCP στην οξεία λιθιασική παγκρεατίτιδα:
Ασθενείς με ιστορικό οξείας παγκρεατίτιδας που πάσχουν από χοληδοχολιθίαση ή εμφανίζουν έντονη υποψία αυτής (χολοστατικό σύνδρομο), πρέπει να υποβληθούν σε ERCP για θεραπεία της νόσου με έκλυση και σφιγκτηροτομή και εν συνεχεία να υποβληθούν σε χολοκυστεκτομή. Ασθενείς υψηλού κινδύνου για χολοκυστεκτομή μπορεί να αρκεστούν μόνο στην ERCP. Είναι όμως σαφές ότι ασθενείς με ήπια παγκρεατίτιδα σπάνια χρειάζονται πρώιμη ERCP, επειδή το επεισόδιο υφίεται αυθόρμητα μέσα σε λίγες ημέρες. Όμως, ο ρόλος της πρώιμης ERCP στον αρχικό χειρισμό ασθενών με σοβαρή οξεία παγκρεατίτιδα είναι πιο αμφιλεγόμενος. Σύμφωνα με μελέτες, πολλοί ευνοούν ή καλύτερα ευνοούσαν την πρώιμη (δηλαδή, < 48 ώρες μετά από την αρχή των συμπτωμάτων) ERCP σε σοβαρή λιθιασική παγκρεατίτιδα. Όμως άλλες μελέτες θεωρούν ότι η πρώιμη ERCP στην οξεία παγκρεατίτιδα ως επείγουσα θεραπεία, έχει αποβεί σωτήρια σε ασθε-νείς με οξεία πυώδη χολαγγειίτιδα και ειδικά εκείνων με σηψαιμία και δη ηλικιωμένων ασθενών. Φαίνεται λοιπόν μέχρι τώρα, ότι η πρώιμη αφαίρεση λίθων από τον κοινό χοληδόχο πόρο μπορεί να μειώσει την επικινδυνότητα του επεισοδίου της σοβαρής οξείας παγκρεατίτιδας, βασικά γιατί είναι δυνατόν να προλάβει τα προβλήματα από τη σηψαιμία των χοληφόρων (0% έναντι 12%), αλλά δεν είχε καμία επίδραση στο ποσοστό τοπικών ή συστηματικών επιπλοκών της οξείας παγκρεατίτιδας. Έτσι οι μόνοι ασθενείς που ωφελούνται από την πρώιμη ΕRCP και τη σφιγκτηροτομή σε λιθιασική παγκρεατίτιδα είναι οι ασθενείς με αποφρακτικό ίκτερο (χολερυθρίνη συνήθως >5 mg/dl) και σήψη από τα χοληφόρα. Όμως, κανένα οριστικό στατιστικό στοιχείο ακόμα δεν δείχνει ότι τελικά η ERCP με αυτές τις συνθήκες μειώνει τη θνητότητα του επεισοδίου της οξείας παγκρεατίτιδας. Για να απαντηθεί το ερώτημα αυτό χρειάζονται περαιτέρω μελέτες.
Έτσι σήμερα οι ενδείξεις ERCP στην οξεία λιθιασική παγκρεατίτιδα είναι:
- Πριν από τη χολοκυστεκτομή
- Συνοδός οξεία χολαγγειίτιδα ή σηψαιμία
- Αποφρακτικός ίκτερος (χολερυθρίνη συνήθως >5 mg/dl)
- Σοβαρή παγκρεατίτιδα*
- Επιδείνωση στο νοσοκομείο
Μετά από τη χολοκυστεκτομή
- Ανεπιτυχής προσπάθεια (λαπαροσκοπική/ανοικτή) θεραπείας της χοληδοχολιθίασης
- Υποβόσκουσα νόσος (± δυσλειτουργία του σφιγκτήρα του Oddi/ρήξη παγκρεατικού πόρου)
*Ranson, Apache II, Glasgow Criteria.
Εικόνα 17: Διενέργεια ERCP. Διακρίνονται ευχερώς οι χολόλιθοι εντός του ΧΠ
Χειρουργική θεραπεία των τοπικών επιπλοκών της οξείας παγκρεατίτιδας
Η σύνοδος της Atlanta το 1992 καθόρισε τον ορισμό των τοπικών επιπλοκών της οξείας παγκρεατίτιδας και τη θεραπεία τους, που από τότε δεν έχει αλλάξει ιδιαίτερα. Οι επιπλοκές αυτές αρχίζουν όπως φαίνεται στην εικόνα σε άλλοτε άλλο χρόνο, αλλά κυρίως μετά τις 7 πρώτες ημέρες (εικόνες 14, 16)
- Οξείες συλλογές υγρού:
Εμφανίζονται κατά τα πρώιμα στάδια σοβαρής οξείας παγκρεατίτιδας στο 30-50% των ασθενών. Στερούνται τοιχώματος από κοκκιώδη ή ινώδη ιστό, ενώ σε περισσότερο από το ήμισυ εξαφανίζονται αφ’ εαυτού. Οι υπόλοιπες μπορεί να εξελιχθούν σε ψευδοκύστεις με ή χωρίς νεκρώσεις, αποστήματα κ.λ.π. Οι περισσότερες είναι περιπαγκρεατικές, ενώ μερικές είναι ενδοπαγκρεατικές (Εικόνες 8α και 18).
- Παγκρεατική και περιπαγκρεατική νέκρωση:
Αυτές είναι περιοχές μη βιώσιμου παγκρεατικού ή περιπαγκρεατικού ιστού, που μπορεί να είναι είτε στείρες είτε επιμολυσμένες. Περιλαμβάνουν βασικά νέκρωση του λίπους, ο δε νεκρωτικός ιστός στην πλέον ώριμη μορφή τους έχει μια κρεμώδη σύσταση. Μερικές νεκρωτικές περιοχές μπορούν να εξελιχθούν σε ψευδοκύστεις ή αποστήματα, ενώ άλλες μπορούν να αντικατασταθούν από ινώδη ιστό (Εικόνες 10, 11, 12, 19).
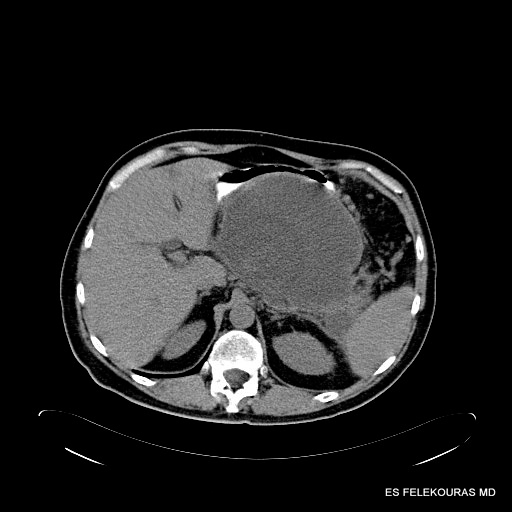
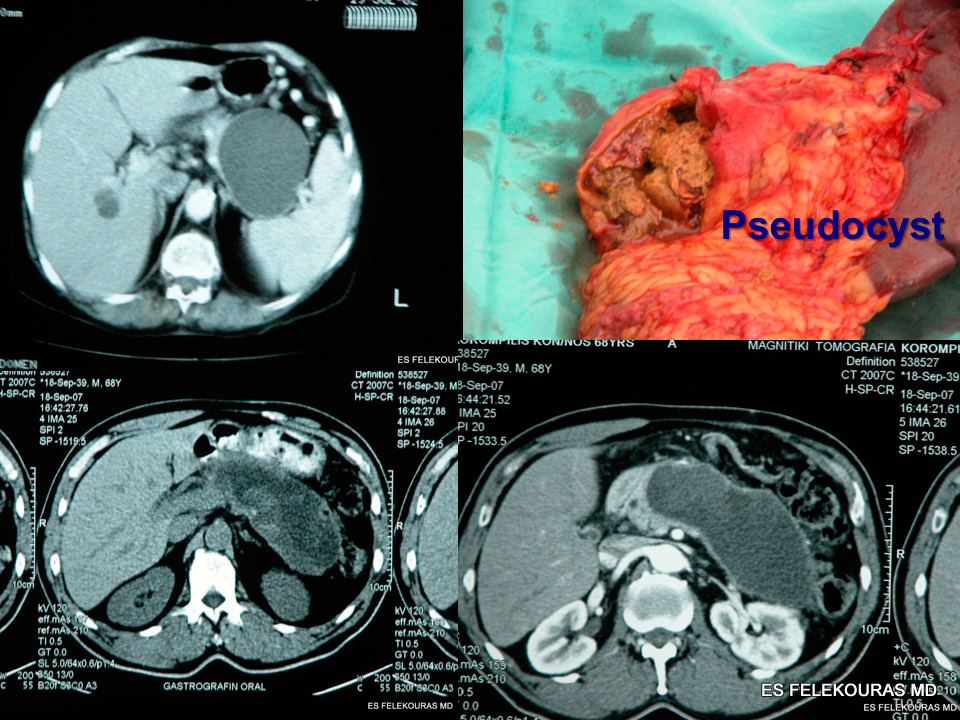
- Παγκρεατικές ψευδοκύστεις:
Είναι συλλογές παγκρεατικού χυμού συνήθως πλούσιου σε παγκρεατι-κά ένζυμα, με τοιχώματα που αποτελούνται από ινώδη και κοκκιώδη ιστό (Εικόνα 20). Μια ψευδοκύστη μπορεί να είναι ενδοπαγκρεατική ή εξωπαγκρεατική, αλλά συνήθως αυτές καταλαμβάνουν τον ελάσσονα επιπλοϊκό θύλακο και εμφανίζονται μετά την πάροδο 4-6 εβδομάδων από το επεισόδιο της οξείας παγκρεατίτιδας. Πριν από το διάστημα αυτό οι κύστεις αυτές είναι απλές συλλογές υγρού, μιας και δεν έχουν τοίχωμα ή νεκρωτικές περιοχές (βλ. ανωτέρω). Οι ψευδοκύστεις μπορεί να αποικιστούν από μικρο-οργανισμούς, αλλά η λοίμωξη, όπως αποδεικνύεται από την παρουσία πύου, είναι λιγότερο συχνή. Όταν υπάρχει πύον, η διαπυημένη ψευδοκύστη ονομάζεται πλέον παγκρεατικό απόστημα. Η μικρή ή μεγάλη ρήξη μιας ψευδοκύστης στην περιτοναϊκή κοιλότητα δημιουργεί στον παγκρεατικό ασκίτη. Η επικοινωνία της ψευδοκύστης με την υπεζωκοτική κοιλότητα ονομάζεται παγκρεατικοϋπεζωκοτική επικοινωνία και αναλόγως αποκαλείται κάθε επικοινωνία της με άλλα κοίλα όργανα.
- Παγκρεατικά αποστήματα:
Αυτές είναι περιγεγραμμένες ενδοπεριτοναϊκές συλλογές πύου, συνήθως κοντά στο πάγκρεας, οι οποίες περιέχουν ελάχιστο ή καθόλου νεκρωτικό ιστό αλλά είναι απότοκες παγκρεατίτιδας. Η αιτία τους μπορεί να είναι δευτεροπαθής βαθμιαία ρευστοποίηση και επιμόλυνση ενός τμήματος της νέκρωσης ή η διαπύηση μιας ψευδοκύστης, η οποία πρέπει να θεωρείται σε αυτό το σημείο παγκρεατικό απόστημα. Τα περισσότερα παγκρεατικά αποστήματα εμφανίζονται αργότερα από την επιμολυσμένη νέκρωση, τουλάχιστον 4 εβδομάδες μετά από την αρχή της οξείας παγκρεα-τίτιδας. Το παγκρεατικό απόστημα και η επιμολυσμένη παγκρεατική νέκρωση αντιπροσωπεύουν τα άκρα ενός φάσματος που περιλαμβάνουν βλάβες με ποικίλα ποσά νέκρωσης. Κατά συνέπεια, σε ένα παγκρεατικό απόστημα, υπάρχει λίγη νέκρωση, το δε κυρίως υλικό είναι πύον, ενώ στην επιμολυσμένη παγκρεατική νέκρωση, η νέκρωση υπερισχύει και το υλικό έχει στοκώδη ή κρεμώδη σύσταση (εικόνες 11 και 22)
Οι επιμολυσμένες παγκρεατικές νεκρώσεις, τα παγκρεατικά αποστήματα και οι επιμολυσμένες ψευδοκύστεις εμφανίζονται σε ποσοστό περίπου 5% του συνόλου των περιπτώσεων οξείας παγκρεατίτιδας. Η συχνότητα εμφάνισής τους αυξάνει με τη βαρύτητα της νόσου και έτσι σε ασθενείς με πάνω από πέντε κριτήρια κατά Ranson παρουσιάζονται σε ποσοστό που ξεπερνάει το 50%. Η ανάπτυξη μιας τέτοιας επιπλοκής θα πρέπει να θεωρείται πιθανή σε κάθε ασθενή με νεκρωτική παγκρεατίτιδα, αλλά και σε αυτούς που ενώ δεν έχουν παγκρεατικές νεκρώσεις εμφανίζουν (κυρίως μετά την πρώτη εβδομάδα) υψηλό πυρετό, μικροβιαιμία, και γενικότερη επιδείνωση της κλινικής τους εικόνας.
Η δυναμική ΑΤ όπως έχει ήδη αναφερθεί είναι η μέθοδος εκλογής για τη διάγνωση και παρακολούθηση των τοπικών αυτών επιπλοκών. Η χειρουργική θεραπεία των τοπικών επιπλοκών της οξείας παγκρεατίτιδας εξαρτάται από το εάν η βλάβη είναι στείρα ή επιμολυνθείσα. Η ύπαρξη αέρα εντός των βλαβών, στην ΑΤ (Εικόνα 22), είναι στοιχείο πολύ ενοχοποιητικό για την επιμόλυνση της βλάβης. Σε τέτοιες περιπτώσεις που η υποψία είναι πολύ ισχυρή, η λήψη δείγματος από τη βλάβη με FNA υπό ΑΤ και αποστολή για καλλιέργεια και χρώση κατά Gram είναι πολύ υποβοηθητική για την απόδειξη της μικροβιακής ανάπτυξης αλλά και τους περαιτέρω χειρισμούς.
Εικόνα 18: Οξεία συλλογή υγρού δεξιά υφηπατικά και παρά τον δεξιό παρανεφρικό χώρο σε ασθενή με οξεία παγκρεατίτιδα
Εικόνα 19: Παγκρεατική και περιπαγκρεατική νέκρωση
Εικόνα 20: Παγκρεατική ψευδοκύστη σε ΑΤ
Εικόνα 21: Παγκρεατικό απόστημα
Χειρουργική θεραπεία των στείρων και επιµολυσµένων οξέων συλλογών υγρού:
Οι στείρες συλλογές υποχωρούν συνήθως αυτόματα, ενώ καμία συγκεκριμένη θεραπεία δεν χρειάζεται αφού οποιαδήποτε από αυτές θεωρείται ίσως και επικίνδυνη. Όταν οι βλάβες αυτές αποστηματοποιηθούν, τότε μπορούν να παροχετευθούν προς τα έξω συνήθως διαδερμικά, με τη σύγχρονη φυσικά χορήγηση αντιβιοτικών. Η λήψη υγρού για καλλιέργεια από μια από αυτές τις συλλογές είναι συνήθως αρκετή για τη λήψη πληροφοριών και για άλλες συλλογές.
Χειρουργική θεραπεία των στείρων και επιµολυσµένων παγκρεατικών νεκρώσεων
Η στείρα παγκρεατική νέκρωση που είναι κλινικά ήπια και δεν συνοδεύεται από συστηματικές επιπλοκές έχει χαμηλό ποσοστό θνητότητας, πλην όμως επί ύπαρξης τέτοιων επιπλοκών η θνητότητα ανεβαίνει στο 19-38%. Ο ρόλος της χειρουργικής στη θεραπεία των στείρων νεκρώσεων είναι για χρόνια θέμα διαφωνίας. Έτσι άλλοι πιστεύουν ότι η αφαίρεση των στείρων νεκρωμάτων (necrosectomy) σε ασθενείς που αποτυγχάνουν να βελτιωθούν με τη συντηρητική θεραπεία, βοηθά τα μέγιστα στη θεραπεία, εφόσον θεωρείται σχεδόν σίγουρη η επιμόλυνση των νεκρώσεων. Οι περισσότεροι όμως θεωρούν ότι με δεδομένη την υψηλή θνητότητα των επεμβάσεων αυτών (που αγγίζει το 30%), θα πρέπει να είναι κανείς σχετικά συντηρητικός, προτιμώντας τη χορήγηση προληπτικά ευρέως φάσματος αντιβιοτικών και επιλέγοντας τη χειρουργική επέμβαση μόνο όταν υπάρχουν θετικές καλλιέργειες (από το αίμα ή το υγρό των νεκρωμά-των) ή όταν ο ασθενής παρουσιάσει συμπτώματα και σημεία αρχόμενης σήψης (πυρετός, λευκοκυττάρωση κ.λπ.). Μια πρακτική προσέγγιση είναι η ακόλουθη. Αν κλινικά, ασθενής με νέκρωση βελτιώνεται, συνεχίζουμε τη συντηρητική θεραπεία με τα υποστηρικτικά μέτρα. Η απουσία κλινικής βελτίωσης κατά τη διάρκεια των πρώτων 7-10 ημερών υποδηλοί σοβαρή στείρα ή επιμολυνθείσα παγκρεατική νέκρωση. Εδώ εισέρχεται ο ρόλος της FNA υπό ΑΤ. Αν η αναρρόφηση δεν ανα-δείξει λοίμωξη, συνιστάται συντηρητική θεραπεία για 4-6 εβδομάδες. Μετά από την περίοδο αυτή και επί μη βελτίωσης, η χειρουργική επέμβαση ενδείκνυται, ιδιαίτερα όταν η αναπνευστική ανεπάρκεια ή η δυσκολία στη σίτιση επιμένει.
Υπάρχει, έτσι, μια γενική συναίνεση ότι σε ασθενείς με την επιμολυνθείσα νέκρωση απαιτείται κάποια μορφή επέμβασης. Μελέτες έχουν δείξει ότι η επιμόλυνση της νέκρωσης μπορεί να συμβεί σε οποιαδήποτε στιγμή, αλλά εμφανίζεται συνήθως κατά τη διάρκεια των αρχικών3-4 εβδομάδων. Ο συνδυασμός αντιβιοτικής θεραπείας με διαδερμική παροχέτευση μπορεί επίσης να μην είναι επαρκής θεραπεία, επειδή ο νεκρωτικός ιστός δεν περνά μέσω των μικρών καθετήρων και, επομένως, η διαδερμική παροχέτευση είναι συνήθως ανεπαρκής. Η χειρουργική θεραπεία των μολυσμένων παγκρεατικών νεκρώσεων περιλαμβάνει τη λαπαροτομία και την εκτεταμένη αφαίρεση των νεκρωμάτων (necrosectomy) (βλ. Εικόνα 19), καθώς και την ευρεία παροχέτευσή τους. Θα πρέπει να τονιστεί ότι δεν είναι δυνατή η αφαίρεση όλου του νεκρωμένου και μολυσμένου ιστού σε μία επέμβαση, αλλά θα χρειαστεί περαιτέρω αφαίρεσή τους, κάτι που μπορεί να γίνει είτε με επανειλημμένες επανεπεμβάσεις είτε με την τοποθέτηση πολλαπλών σωλήνων παροχέτευσης για συνεχείς πλύσεις και συνεχή έτσι απομάκρυνση του νεκρωτικού υλικού (βλ. Εικόνα 11, 12). Οι πολλοί αυτοί διαφορετικοί τρόποι που έχουν περιγραφεί έχουν τον ίδιο σκοπό και κανένας δεν έχει αποδειχθεί ανώτερος από άλλους.
Η δική μας πρακτική είναι ο χειρουργικός καθαρισμός και επανεπέμβαση όταν ενδείκνυται κλινικά ή σε προγραμματισμένα διαστήματα. Ο χειρουργικός καθαρισμός γίνεται συνήθως ευγενικά με τα δάκτυλα, και ύστερα ακολουθεί:
- ευρεία παροχέτευση, π.χ. με penrose
- ευρείες παροχετεύσεις για διαλείπουσες ή συνεχείς περιτοναϊκές πλύσεις, μια παλαιότερη τεχνική που έχει την αξία της
- ανοικτός επιπωματισμός της περιτοναϊκής κοιλότητας και επανάληψη του χειρουργικού καθαρισμού ανά 2-3 ημέρες σε δυσκολότερες περιπτώσεις.
Η γενική θνητότητα των επεμβάσεων αυτών κυμαίνεται μεταξύ 10-48%, αλλά συνήθως λιγότερο από 30% και με καλή ποιότητα ζωής μετά την ανάνηψη. Μετά το χειρουργικό καθαρισμό η πιθανότητα να αναπτυχθεί μια παγκρεατοδερματική ή εντερική επικοινωνία (fistula) είναι υπαρκτή.
Ο χρόνος της πρώτης επέμβασης φαίνεται να σχετίζεται με την πρόγνωση, δηλαδή εκείνοι που υποβάλλονται σε επέμβαση αργά, έχουν καλύτερα αποτελέσματα και χρειάζονται λιγότερες επανεπεμβάσεις από αυτούς που υποβάλλονται σε πρώιμη επέμβαση. Αν θέλαμε να δώσουμε μια πρακτική προσέγγιση της θεραπείας της σοβαρής οξείας παγκρεατίτιδας και της παγκρεατικής νέκρωσης θα μπορούσαμε να προτείνουμε τον αλγόριθμο της Εικόνας 22.
Χειρουργικές επιλογές για επιμολυνθείσα παγκρεατικά νέκρωση
Συμβατική προσέγγιση
- Χειρουργικός καθαρισμός και επανεπέμβαση όταν ενδείκνυται κλινικά ή σε προγραμματισμένα διαστή-ματα
- Χειρουργικός καθαρισμός και επιπωματισμός(packing) και επανεπέμβαση όταν ενδείκνυται κλινικά ή σε προ-γραμματισμένα διαστήματα
- Χειρουργικός καθαρισμός και συνεχείς περιτοναϊκές πλύσεις
Μη συμβατική προσέγγιση (εικόνα 22)
- Αντιβιοτικά μόνο
- Αντιβιοτικά με διαδερμική παροχέτευση
- Αντιβιοτικά με ενδοσκοπική παροχέτευση
- Αντιβιοτικά με χειρουργική παροχέτευση, χωρίς όμως χειρουργικό καθαρισμό
- Αντιβιοτικά με χειρουργικό καθαρισμό μέσω ελάχιστα επεμβατικής χειρουργικής (λαπαροσκόπηση)
Εικόνα 22: Αλγόριθμος για τη θεραπεία σοβαρής οξείας παγκρεατίτιδας
Εικόνα 23: Ελάσσονες επεμβατικές τεχνικές για αντιμετώπιση επιμολυνθείσας παγκρεατικής νέκρωσης
Χειρουργική θεραπεία των παγκρεατικών αποστηµάτων
Όσον αφορά την αντιμετώπιση του παγκρεατικού αποστήματος (βλ. Εικόνα 11, 21, ) αυτή γίνεται με βάση τις αρχές αντιμετώπισης όλων των ενδοκοιλιακών αποστημάτων, οι οποίες υποστηρίζουν τη διαδερμική παροχέτευσή τους υπό ακτινολογική καθοδήγηση (ΑΤ ή US), και στην περίπτωση αποτυχίας (περίπου15%) τη χειρουργική παροχέτευση. Ανάλογη είναι και η θεραπεία των επιμολυσμένων ψευδοκύστεων. Γενικά, η θνητότητα ενός παγκρεατικού αποστήματος είναι μικρότερη από αυτή της επιμολυνθείσας νέκρωσης.
Χειρουργική θεραπεία των παγκρεατικών ψευδοκύστεων
Η αντιμετώπιση τέλος των παγκρεατικών ψευδοκύστεων αποτελεί την 4η περίπτωση μείζονος χειρουργικής παρέμβασης στην οξεία παγκρεατίτιδα (πιο σωστά στις επιπλοκές αυτής), και η συνήθης θεραπεία είναι η εκτομή η ή παροχέτευση (εικόνα 24). Θα αναφερθούμε πιο αναλυτικά στα κυστικά μορφώματα του παγκρέατος.
Εικόνα 24: θεραπεία ψευδοκύστης παγκρέατος με εκτομή αυτής επάνω και συντηρητική θεραπεία κάτω
Χειρουργική θεραπεία άλλων σπανιότερων επιπλοκών: Σπάνια, μεγάλη αιμορραγία μπορεί να προκύψει από τη διάβρωση στις περιπαγκρεατικές αγγειακές δομές που οδηγούν σε κυρίως οπισθοπεριτοναϊκή αιμορραγία. Η περιπαγκρεατική φλεγμονή μπορεί επίσης να προκαλέσει τη θρόμβωση σημαντικών γα-στρεντερικών αρτηριών και να οδηγήσει σε ισχαιμικές βλάβες του στομάχου, του λεπτού έντερου ή και του κόλου, ενώ μπορούν να προκαλέσουν και αιμορραγία (βλ. Εικόνα 25). Η θεραπεία των επιπλοκών αυτών είναι η κλασική όπως σε περιπτώσεις που δεν υπάρ-χει παγκρεατίτιδα. Σε περίπτωση που εμφανίζεται παγκρεατικός ασκίτης ως αποτέλεσμα ρήξης ενός παγκρεατικού πόρου ή μιας ψευδοκύστης, πρέπει να θέσουμε πρώτα τη διάγνωση (υψηλή τιμή αμυλάσης στο ασκητικό υγρό) και μετά να αρχίσουμε θεραπεία. Η αρχική θεραπεία είναι συντηρητική και περιλαμβάνει τρόπους που ελαττώνουν την παγκρεατική έκκριση (τίποτα από το στόμα, ΟΠΔ, ρινογαστρικό σωλήνα και χορήγηση σωματοστατίνης ή αναλόγων της) σε συνδυασμό με πολλές εκκενωτικές παρακεντήσεις. Η θεραπεία αυτή έχει ποσοστό επιτυχίας 50-60% μέσα σε 2-3 εβδομάδες. Οι επίμονες περιπτώσεις μπορούν να αντιμετωπιστούν είτε ενδοσκοπικά ή χειρουργικά. Η ενδοσκοπική θεραπεία περιλαμβάνει την ενδοσκοπική παγκρεατική σφιγκτηροτομή με ή χωρίς τοποθέτηση ενδοπρόθεσης. Με τη μείωση της αντίστασης στον παγκρεατικό πόρο και τη γεφύρωση της ρήξης με την τοποθέτηση παγκρεατικής ενδοπρόθεσης, η ρήξη αυτή σταδιακά επουλώνεται και η εκροή παγκρεατικού υγρού σταματά. Η χειρουργική θεραπεία του παγκρεατικού ασκίτη συνίσταται στην εκτέλεση ERCP ή MRCP για να προσδιορισθεί το επίπεδο της ρήξης και εν συνεχεία μπορεί να εκτελεσθεί περιφερική παγκρεατεκτομή (για ρήξεις στην ουρά του παγκρέατος) ή παγκρεατονηστιδική αναστόμωση κατά Roux-en-Y για παροχέτευση (για ρήξεις στην κεφαλή/ισθμό του παγκρέατος).
Φαίνεται πιο σωστό το να γίνει προσπάθεια ενδοσκοπικής θεραπείας αρχικά και να παραμείνει η χειρουργική θεραπεία για εκείνους τους ασθενείς που δεν ανταποκρίνονται στην ενδοσκοπική θεραπεία. Η αιτιολογία του παγκρεατοπλευριτικού συριγγίου είναι παρόμοια με αυτήν του παγκρεατικού ασκίτη, αλλά στην περίπτωση αυτή η ρήξη του παγκρεατικού πόρου εντοπίζεται συνήθως στην οπίσθια επιφάνεια του αδένα, τα δε παγκρεατικά υγρά εισέρχονται από την οπισθοπεριτοναϊκή προς τη θωρακική κοιλότητα. Αν και η συχνότητα του παγκρε-ατοπλευριτικού συριγγίου είναι μικρότερη από αυτή του παγκρεατικού ασκίτη, η θεραπεία είναι περίπου ιδία. Η επικοινωνία της παγκρεατικής νέκρωσης ή μιας ψευδοκύστης με το δέρμα, το έντερο ή το στόμαχο και οποιοδήποτε άλλο κοίλο σπλάγχνο δεν είναι συχνή, αλλά μπορεί να καταστεί θεραπευτική για την ψευδοκύστη και να οδηγήσει στην ίαση αυτής. Συχνότερα, εντούτοις, ένα τέτοιο γεγονός συνοδεύεται από σημαντική αιμορραγία (εντερορραγία) ή/και σημεία σήψης, η δε χειρουργική επέμβαση τότε είναι απαραίτητη. Οι δερματικές επικοινωνίες συνήθως κλείνουν σε λίγες εβδομάδες με τη βοήθεια της σωματοστατίνης και των αναλόγων της. Οι παγκρεατοεντερικές επικοινωνίες και ιδιαίτερα αυτές με το κόλον εμφανίζονται σπάνια, αλλά είναι δύσκολο να ιαθούν και συχνά απαιτούν κο-λεκτομή. Έτσι η ειδική θεραπεία των συριγγίων αυτών καθορίζεται από το κοίλο σπλάγχνο με το οποίο υπάρχει η επικοινωνία της.
Σπάνια, οι παγκρεατικές ψευδοκύστεις ή η παγκρεατική νέκρωση μπορούν να διαβρώσουν παγκρεατικά ή περιπαγκρεατικά αγγεία (αρτηρίες), αυτό δε οδηγεί σε ενδοπεριτοναϊκές αιμορραγίες ή συχνότερα στο σχηματισμό ψευδών ανευρυσμάτων, δεδομένου ότι η ραγείσα αρτηρία επικοινωνεί με την ψευδοκύστη (Εικόνα 25). Τα ψευδή αυτά ανευρύσματα μπορεί είτε να επικοινωνούν με τους παγκρεατικούς πόρους είτε να ραγούν προς την ελεύθερη περιτοναϊκή κοιλότητα. Το πρώτο οδηγεί στην αιμορραγία στον παγκρεατικό πόρο (hemosuccus pancreaticus που εμφανίζεται συνήθως σε χρόνια παγκρεατίτιδα και προκαλείται πιο συχνά από τη ρήξη ενός ανευρύσματος σπληνικής αρτηρίας), κλινικά δε εκδηλούνται ως ΟΑΑΠ (οξεία αιμορραγία του ανώτερου πεπτικού) ενώ το δεύτερο σε αιμοπεριτόναιο. Ο εμβολισμός του αγγείου με επεμβατικές ακτινολογικές μεθόδους είναι η πιο κατάλληλη θεραπεία για ασταθείς περιπτώσεις για τουλάχιστον πρόσκαιρη σταθεροποίηση των ασθενών, μπορεί δε επίσης να αποτελέσει οριστική θεραπεία, ιδιαίτερα για τους ασθενείς εκείνους των οποίων το ψευδές ανεύρυσμα εντοπίζεται στην κεφαλή του παγκρέατος. Για εκείνους των οποίων το ψευδές ανεύρυσμα είναι στην ουρά του παγκρέατος, μόλις σταθεροποιηθεί ο ασθενής, η περιφερική παγκρεατεκτομή παρέχει ασφαλέστερη αιμόσταση.
Εικόνα 25: Α. Αξονική τομογραφία ασθενούς με ψευδοκύστη παγκρέατος που παροχετεύτηκε λαπαροσκοπικά στο στόμαχο Β, Γ. Μετά έτος υποτροπίασε και η ΑΤ έδειξε ότι η υποτροπή ήταν στην πραγματικότητα ψευδές ανεύρυσμα (κίτρινος κύκλος) από τη σπληνική αρτηρία που υπεβλήθη σε λαπαροτομία για θεραπεία. Δ. Η μετεγχειρητική αγγειογραφία δεν ανέδειξε αιμορραγία.
Εικόνα 26: Εμβολισμός της γαστροδωδεκαδακτυλικής αρτηρίας μετά επέμβαση Whipple λόγω ενδοκοιλιακής αιμορραγίας
Λόγω της στενής σχέσης της σπληνικής φλέβας με το πάγκρεας, η θρόμβωση αυτής δεν είναι ασυνήθιστη σε περιπτώσεις σοβαρής παγκρεατίτιδας. Ως επί το πλείστον, δεν παρέχει γρήγορα συμπτώματα, αλλά μπορεί τελικά να οδηγήσει σε αριστερά πυλαία υπέρ-ταση και το σχηματισμό γαστροοισοφαγικών κιρσών και κυρίως αντίστοιχων γαστρικών. Η σπληνεκτομή ή η τροποποιημένη επέμβαση Sugiura παρέχουν αποτελεσματική και οριστική λύση όταν υπάρχει αιμορραγία κιρσών, αλλά επειδή αυτή εμφανίζεται σε λιγότερους από 10% των ασθενών αυτών, η προφυλακτική σπληνεκτομή γενικά δεν συνιστάται.
Δώσαμε αγαπητοί φίλοι, μια όσο πιο κατανοητή περιγραφή της οξείας παγκρεατίδας. Η πρόληψη είναι η χολοκυστεκτομή σε χολολιθίαση και η αποφυγή του αλκοόλ. Όμως σε περίπτωση νόσου τότε η πολύ προσεκτική παρακολούθηση και η συντηρητική θεραπεία είναι ο καλύτερος τρόπος αποφυγής μείζονων επιπλοκών.
Αυτό όμως πρέπει να γίνει από πολύ έμπειρους στην χειρουργική του παγκρέατος χειρουργούς στα πλαίσια μιας καλά οργανωμένης κλινικής .